 No es extraño que algún conocido, familiar o amigo, nos diga que padece de "reuma". En ocasiones, nosotros mismos ante un dolor de cuello, espalda o rodilla, hemos pensado que el "reuma" era la causa, sobre todo si las molestias eran muy duraderas o aparecían con mucha frecuencia.
No es extraño que algún conocido, familiar o amigo, nos diga que padece de "reuma". En ocasiones, nosotros mismos ante un dolor de cuello, espalda o rodilla, hemos pensado que el "reuma" era la causa, sobre todo si las molestias eran muy duraderas o aparecían con mucha frecuencia.Comentarios tales como "tengo un principio de reuma", "mi madre tiene reuma", "debe ser reuma", "mañana seguro que lloverá porque ya me está atacando otra vez el reuma", "mi padre tuvo un ataque de reuma", "estoy llena de reuma", "tengo un reuma de caballo", o parecidos, son comunes en nuestras conversaciones. A su vez, cuando estas personas acuden al médico y éste les pregunta por el motivo de la consulta suelen contestar: "Doctor, tengo reuma".
El Reuma NO existe, las enfermedades reumáticas SI.
Reumatismo
El reumatismo o desorden reumático es un término no específico para problemas médicos que afectan el corazón, huesos, articulaciones, riñones, piel y pulmones . El estudio e intervenciones terapéuticas de estos desórdenes se denominan reumatología.
Terminología
El término "reumatismo", aunque todavía se use de forma coloquial y contextos históricos, ya no se emplea de manera frecuente en la literatura médica o técnica; es un término obsoleto.
Sería apropiado decir que ya no existe ningún desorden reconocido que se denomine simplemente “reumatismo”. El término tradicional recoge un rango de problemas tan amplio que es inútil atribuir unos síntomas al “reumatismo”. Es habitual que las fuentes que tratan con el reumatismo tiendan a centrarse en la artritis, sin embargo el reumatismo no articular, también conocido como “reumatismo de los tejidos blandos” puede provocar la misma incomodidad y dificultades.
| 'Artritis Reumatoide' Clasificación y recursos externos | |
|---|---|
| Ilustración de una articulación afectada por Artritis Reumatoide | |
| CIE-10 | M05 - M06 |
| CIE-9 | 714 |
| OMIM | 180300 |
| MedlinePlus | 000431 |
| | |
| Sinónimos | |
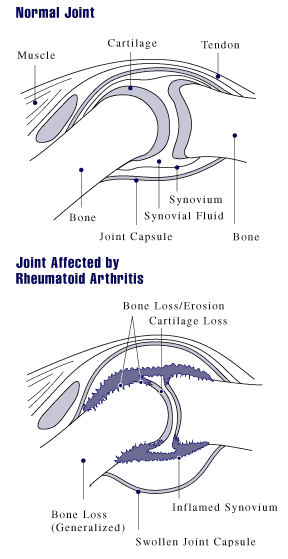
La artritis reumatoide (AR) es una enfermedad sistémica autoinmune, caracterizada por provocar inflamación crónica principalmente de las articulaciones, que produce destrucción progresiva con distintos grados de deformidad e incapacidad funcional. En ocasiones, su comportamiento es extraarticular: puede causar daños en cartílagos, huesos, tendones y ligamentos de las articulaciones pudiendo afectar a diversos órganos y sistemas, como ojos, pulmones y pleura, corazón y pericardio, piel o vasos sanguíneos.[1] Aunque el trastorno es de causa desconocida, la autoinmunidad juega un papel primordial en que sea una enfermedad crónica y en la forma como la enfermedad progresa.
Aproximadamente 1% de la población mundial está afectada por la artritis reumatoide,[2]factor reumatoideo y la radiografía. Tanto el diagnóstico como el manejo de la AR está a cargo de especialistas en reumatología.[3] siendo las mujeres tres veces más propensas a la enfermedad que los hombres. La aparición suele ocurrir entre los 40 y 50 años de edad, sin embargo, puede aparecer a cualquier edad. La artritis reumatoide puede llegar a ser una enfermedad muy dolorosa e incapacitante. Se diagnostica fundamentalmente por los signos y síntomas clínicos, así como con ciertos exámenes de laboratorio, incluyendo el
Existen varias opciones de tratamiento para la artritis reumatoide, incluyendo fisioterapia, terapia ocupacional y manejo no-farmacológico. Los analgésicos y medicamentosantiinflamatorios, así como los esteroides son indicados en pacientes con AR para surpimir los síntomas, mientras que existen fármacos antirreumáticos modificadores de la enfermedad o FARMEs que a menudo se requieren con el fin de inhibir o detener el proceso inmunológico de base, prevenir daños a largo plazo y mejorar el desenlace de la enfermedad.[2] Recientemente, se han propuesto nuevos medicamentos a base de nuevos grupos biológicos para aumentar las opciones de tratamiento farmacológico.
El nombre artritis reumatoide proviene del término fiebre reumática, una enfermedad que incluye dolor de las articulaciones y que deriva del griego rheumatos (flujo). El sufijo oide1772-1840) de París. (parecido) completa la idea que la enfermedad es parecida a la fiebre reumática. La primera descripción reconocida de la enfermedad fue hecha en 1800 por Augustin Jacob Landré-Beauvais (
Contenido[ocultar] |
Epidemiología [editar]
La prevalencia de la artritis reumatoide es de un 1% aproximadamente, y varía sustancialmente según el criterio de diagnosis utilizado[4] La incidencia es de aproximadamente 3 casos nuevos cada año por cada 10 mil habitantes de la población. La distribución de la enfermedad es mundial, no obstante hay zonas con mayor prevalencia, como los indios americanos y zonas con menor gravedad, como el África subsahariana y la población negra del Caribe.
Existe también una establecida variación entre géneros: razón varón/mujer de 1/3 aproximadamente,[5] probablemente por la influencia de los estrógenos.[cita requerida] La variación disminuye con la edad. En las mujeres, la enfermedad suele iniciarse entre los 30 y los 50 años, mientras que en los hombres unos años más tarde y la prevalencia aumenta con la edad para ambos sexos. Progresión temporal: datos recientes abogan por una disminución progresiva de la incidencia.
Etiología [editar]
La causa de la AR sigue siendo desconocida,[6] por ende hay datos que indican que podría ser desencadenada por una infección en individuos genéticamente predispuestos.
Factores genéticos [editar]
- Los estudios epidemiológicos muestran una concordancia bastante baja de AR en los gemelos homocigotos (12-15%), en cualquier caso es más alta que en heterocigotos (3-5%). Esto implica que los factores ambientales juegan un papel importante.
- Asimismo, el odds ratio (aumento del riesgo de padecer la enfermedad) en familiares de primer grado de pacientes con AR es de 1'5 (10% de los pacientes con familiar de primer grado asociado).
- Existen pruebas de asociación de la AR con alelos específicos del HLA-DR4 (70% frente al 30% del grupo control) y HLA-DR1 (epítopo compartido; véase también inmunología). En concreto, pacientes que presentan leucina, glutamina, lisina, arginina y alanina en la posición 70 a 74 de la tercera región hipervariaple de las cadenas HLA-DR (presentadoras de antígenos).
- además la artritis reumatoide es una enfermedad HEREDITARIA.
Factores ambientales [editar]
- Género femenino: dado que los estrógenos intervienen en la patogenia, inhibiendo a los linfocitos T inhibidores y estimulando a los linfocitos T colaboradores o facilitadores.
- Tabaquismo: por causa desconocida, con un odds ratio de 1'5 (más en pacientes con epítopo compartido).
- Infecciones: como factor potencialmente desencadenante. En concreto:
- Infecciones bacterianas: Proteus mirabilis.
- Infecciones por mycoplasmas.
- Infecciones virales: virus de la hepatitis B, parvovirus B19, retrovirus, virus de Epstein-Barr.
Patogenia [editar]
La patogenia de la artritis reumatoide consiste en que a través de la intervención de factores humorales y celulares, particularmente linfocitos T CD4, se inicia un proceso en el cual las moléculas mediadoras de la inflamación como las prostaglandinas, tromboxanos, citocinas, factores de crecimiento, moléculas de adhesión y metaloproteasas, atraen y activan células de la sangre periférica, produciendo proliferación y activación de los sinoviocitos, invadiendo y destruyendo el cartílago articular, el hueso subcondral, tendones y ligamentos.
Cuadro clínico [editar]
A pesar de que la artritis reumatoide afecta principalmente a las articulaciones, se sabe que causa trastornos que afectan a otros órganos del cuerpo. Las manifestaciones extra-articulares, con la excepción de la anemia, que es muy frecuente, son clínicamente evidentes en aproximadamente 15-25% de los pacientes con artritis reumatoide.[7] Puede resultar difícil determinar si las manifestaciones de la enfermedad son causadas directamente por el propio proceso reumatoide, o por los efectos secundarios de los medicamentos comúnmente utilizados para tratarla, por ejemplo, la fibrosis pulmonar por la administración de metotrexato o la osteoporosis por los corticosteroides.
Articulaciones [editar]
La artritis de las articulaciones, conocida como sinovitis, es una inflamación de la membrana sinovial que reviste las articulaciones y vainas tendinosas. Como consecuencia, las articulaciones aumentan de volumen, se vuelven dolorosas y cálidas con una característica rigidez que limita su movimiento, en especial al despertar por la mañana o después de la inactividad prolongada. Esta gran rigidez matutina es a menudo una característica resaltante de la enfermedad inflamatoria que puede durar hasta más de una hora. Con el tiempo, la AR casi siempre afecta múltiples articulaciones, es decir, se trata de una poliartritis. Lo más frecuente es que se vean afectadas las pequeñas articulaciones de las manos, los pies y la columna cervical, sin embargo, las grandes articulaciones como el hombro y la rodilla no están extentas de verse afectadas, dependiendo de cada individuo. La sinovitis puede dar lugar a la inmovilización de los tejidos con pérdida del movimiento y la consecuente erosión de la superficie articular, causando deformidad y pérdida de la función de la articulación afectada.
Los movimientos suaves pueden aliviar los síntomas de rigidez en las primeras etapas de la enfermedad. Estas señales sirven para distinguir la inflamación reumatoide de problemas no inflamatorios de las articulaciones, a menudo referidos como la artrosis o artritis por desgaste y desgarro. En la artritis de causas no inflamatorias, los signos de la inflamación y la rigidez matinal suelen estar ausentes, además que los movimientos tienden a agravar el dolor debido al desgaste articular. En la AR, las articulaciones se ven con frecuencia afectadas en forma simétrica, es decir, afectando las mismas articulaciones del lado contralateral del cuerpo, aunque no es una eventualidad específica de la enfermedad, pues la presentación inicial puede ser asimétrica.
Diagnóstico [editar]
De acuerdo al Colegio Americano de Reumatología (ACR - American College of Rheumatology), se establece el diagnóstico de Artritis Reumatoide cuando están presentes cuatro de los siete criterios. Siempre y cuando del criterio número uno al cuatro, estén presentes por al menos 6 semanas. Estos son los siete criterios:
- Rigidez matutina de al menos una hora de duración.
- Artritis en 3 o más articulaciones.
- Artritis de las articulaciones de la mano.
- Artritis simétrica.
- Nódulos reumatoideos.
- Cambios radiológicos compatibles con AR.
- Factor reumatoide positivo.
Como es de notarse, el factor reumatoide es el criterio menos importante, ya que no todos los pacientes con artritis lo tienen positivo y algunas personas sanas, lo tendrán positivo, sin significar tener la enfermedad.
Además de síntomas tales como hinchazón, calor, enrojecimiento y movimiento limitado de las articulaciones, la presencia de un anticuerpo (factor reumatoide) puede ser un indicio de AR, aunque aparece también en muchas personas que no la padecen.
Intenta remitirse desde fases tempranas ya que no es una enfermedad benigna y las lesiones se producen ya en los 2 primeros años.
Tratamiento [editar]
Existen cuatro líneas de tratamiento:
- Destinados a disminuir la sintomatología (antiiflamatorios y analgésicos). Acción rápida.
- AINES: Los más empleados en el tratamiento inicial de la AR por su importante acción antiinflamatoria: afectan la función de los linfocitos, monocitos y neutrófilosprostaglandinas. y sobre todo, disminuyen la producción de
- Corticoides: Se emplean con frecuencia dada su clara acción antiinflamatoria y la evidencia de que su uso a dosis bajas disminuye la aparición de erosiones. Su utilización en la AR debe reservarse para aquellos pacientes en los que los beneficios a corto plazo sean mayores que los riesgos de su empleo a largo plazo.
- De acción más lenta son los fármacos antirreumáticos modificadores de la enfermedad, inductores de remisión, de acción lenta, inmunosupresores y citotóxicos. Su uso es empírico, optándose por la terapia combinada de varios. Su efecto adverso principal es la aplasia medular (la médula desaparece).
- Compuestos de oro. Inhiben la capacidad fagocítica de los neutrófilos, inactivan parcialmente la cascada del complemento, bloquean las funciones de los linfocitos T y monocitos. No son de elección: están formados por azúcares unidos al oro mediante un grupo tiol (enlace covalente) y son de difícil eliminación (pueden tardar hasta año y medio en eliminarse completamente)
- Penicilamina. De uso restringido debido a su toxicidad.
- Antimaláricos. (Cloroquina y derivados). Quelantes metálicos. Inhiben la liberación de prostaglandinas y enzimas lisosomales, la proliferación linfocítica y la producción de inmunoglobulinas.
- Sulfasalazina. (AINE) Mecanismo de acción desconocido, aunque se cree que actúa a nivel de los linfocitos B principalmente.
- Metotrexato. Antimetabolito del ácido fólico. Actúa a nivel celular y su acción es inmunosupresora. Rápido y seguro.
- Azatiopirina. Es un análogo de las purinas que tiene acción inmunorreguladora (bloqueando la producción de linfocitos T y B) y antiinflamatoria (inhibiendo la división de células precursoras de monocitos, limitando la infiltración de estos a zonas inflamadas).
- Ciclofosfamida. Inhibe la replicación de ADN, disminuye la población de linfocitos B e interfiere en sus funciones, produciendo una disminución en la producción de inmunoglobulinas (Metotrexato, Azatiopirina y Ciclofosfamida son antitumorales útiles en esta patología debido a su actividad inmunosupresora. Presentan el efecto colateral de atacar a células que se reproducen mucho, como pueden ser las células de las mucosas, de ahí que provoquen irritación gástrica).
- Fármacos que atacan las causas biológicas, relacionadas con la producción de citoquinas, ya que existe una expresión exagerada de algunas de ellas (TNF-α, IL-1). Aunque tienen bastante éxito no son de 1ª elección (caros,.. ). Son altamente útiles el Etanercept y el Infliximab, que bloquean al TNF-α. Recientemente, nuevos tratamientos biológicos, entre ellos en rituximab (anticuerpo monoclonal anti-CD20) que depleta a los linfocitos B que son precursores de células plasmáticas y presentadoras de antígeno; y el nuevo anticuerpo monoclonal anti IL-6. Asimismo, podemos tomar distintos estudios[8]Adalimumab, el primer anticuerpo monoclonal totalmente humano producido por medio de la tecnología del ADN recombinante, posibilita la reducción de los signos y síntomas, induciendo una importante respuesta clínica y aún la remisión clínica, inhibiendo la progresión del daño estructural y mejorando la funcionalidad física en pacientes adultos con artritis reumatoidea moderada a severamente activa. El Adalimumab se une específicamente al factor de necrosis tumoral soluble (FNT-alfa) pero no a la linfotoxina (FNT-beta) y neutraliza la función biológica de éste mediante el bloqueo de su interacción con los receptores p55 y p75 para FNT en la superficie celular. que demuestran que
Además es necesario recordar que existen tratamientos menos agresivos, antiinflamatorios naturales como el extracto de raiz de harpagofito (Harpagophytum procumbens), con un demostrado efecto beneficioso en el tratamiento de la artritis reumatoide. Se desconoce el mecanismo concreto de acción, pero se sospecha que pueda estar relacionada con su alto poder antioxidante.
Pronóstico [editar]
La artritis reumatoide es una enfermedad con un espectro muy amplio y variado, que abarca desde las formas más leves de la enfermedad que precisan escaso tratamiento y compatibles con una vida completamente normal, hasta las formas más graves de la misma que pueden llegar a acortar la esperanza de vida del paciente, dado que, sobre todo en procesos de larga duración, como en la mayoría de enfermedades crónicas que afectan al aparato músculo-esquelético, existe probabilidad de que surjan complicaciones secundarias.
En cualquier caso, la enfermedad dejada a su evolución sin tratamiento, tiene mal pronóstico y acaba produciendo un importante deterioro funcional de las articulaciones afectadas. Es muy importante el diagnóstico precoz de cara a iniciar el tratamiento lo antes posible, ya que los dos primeros años de la evolución de la enfermedad son claves y un control adecuado en este momento mejora el pronóstico funcional de estos pacientes.
Es más probable que se presente la remisión en el primer año y la probabilidad disminuye con el tiempo. Entre 10 y 15 años después de un diagnóstico, cerca del 20% de las personas presentan remisión. Más de la mitad (50 al 70%) de las personas afectadas pueden trabajar tiempo completo. Después de los 15 ó 20 años, el 10% de los pacientes llega a estar severamente discapacitado y son incapaces de realizar tareas sencillas de la vida diaria, como lavarse, vestirse y comer.
La expectativa de vida promedio para un paciente con este tipo de artritis puede verse reducida entre 3 y 7 años y quienes presentan formas severas de esta artritis pueden morir de 10 a 15 años más temprano de lo esperado. Sin embargo, a medida que mejora el tratamiento para la artritis reumatoidea, la discapacidad severa y las complicaciones potencialmente mortales parecen estar disminuyendo.
Bibliografía [editar]
- Dr. Jose Eduardo González Díaz. «Manejo terapéutico de la Artritis reumatoide» (en español) (html). Consultado el 2007-08-18.
- Infoartritis.com (2004). «Definición» (en español) (html). Consultado el 2007-08-18.
- Infoartritis.com (2003). «Diagnóstico» (en español) (html). Consultado el 2007-08-18.
- Marianela García Vargas, Ma. Soledad Quesada (2004). «Artritis Reumatoide "Fisiopatología y Tratamiento» (en español) (pdf). Consultado el 2007-08-18.
Referencias [editar]
- ↑ Álvarez Lario, Bonifacio (2003). El libro de la artritis reumatoide (en español). Ediciones Díaz de Santos. ISBN 8479785810.
- ↑ a b Rodés, Juan; Xavier Carne, Antoni Trilla García y Juan Albanell Mestres (2002). Manual de terapéutica médica (en español). Elsevier, España, pp. 1057. ISBN 8445811487.
- ↑ Majithia V, Geraci SA (2007). «Rheumatoid arthritis: diagnosis and management». Am. J. Med. 120 (11): 936–9. DOI:10.1016/j.amjmed.2007.04.005. PMID 17976416.
- ↑ Pfleger, B, Simmons, D (15 de Agosto de 2006). «The global burden of rheumathoid arthritis in the year 2000». Consultado el 1 de agosto de 2008.
- ↑ www.infoartrosis.com Definición
- ↑ Artritis Reumatoide "Fisiopatología y Tratamiento, pdf página 6
- ↑ Turesson C, O'Fallon WM, Crowson CS, Gabriel SE, Matteson EL (2003). «Extra-articular disease manifestations in rheumatoid arthritis: incidence trends and risk factors over 46 years». Ann. Rheum. Dis. 62 (8): 722–7. DOI:10.1136/ard.62.8.722. PMID 12860726.
- ↑ Van de Putte LBA, et al. Efficacy and safety of adalimumab as monotherapy in patients with rheumatoid arthritis for whom previous disease modifying antirheumatic drug treatment has failed. Annals of the Rheumatic Diseases, 63 (2004): 508–516. Weinblatt ME, et al. Long term efficacy and safety of adalimumab plus methotrexate in patients with rheumatoid arthritis: ARMADA 4 year extended study. Annals of the Rheumatic Diseases , 65(2006):753-9 Breedveld FC et al. The PREMIER study: A multicenter, randomized, double-blind clinical trial of combination therapy with adalimumab plus methotrexate versus methotrexate alone or adalimumab alone in patients with early, aggressive rheumatoid arthritis who had not had previous methotrexate treatment. Arthritis & Rheumatism. 2006 Jan;54(1):26-37. Keystone EC et al. Radiographic, clinical, and functional outcomes of treatment with adalimumab (a human anti-tumor necrosis factor monoclonal antibody) in patients with active rheumatoid arthritis receiving concomitant methotrexate therapy: a randomized, placebo-controlled, 52-week trial. Arthritis & Rheumatism. 2004 May;50(5):1400-11.
Reumatología
La Reumatología es una especialidad médica dedicada a los trastornos clínicos (no los quirúrgicos) del aparato locomotor y del tejido conectivo, que abarca un gran número de entidades clínicas conocidas en conjunto como enfermedades reumáticas a las que se suman un gran grupo de enfermedades de afectación sistémica: las conectivopatías.
Los reumatólogos (especialistas en Reumatología) tratan principalmente a los pacientes con entidades clínicas de afectación localizada que dañan generalmente las articulaciones, huesos, músculos, tendones y fascias, etc., e incluso enfermedades con expresión sistémica.
- «Aunque algunos de los aforismos de Hipócrates ya se referían a enfermedades articulares y la palabra "reuma" fue introducida en el siglo I d. C., el concepto de "reumatismo" como síndrome músculoesquelético corresponde a la era moderna.» X. Tena Marsà, Medicina Interna, Farreras-Rozman.
Contenido[ocultar] |
Clasificación de las enfermedades reumatológicas [editar]
La Reumatología se dedica a un amplio abanico de enfermedades, la mayoría de etiología desconocida y mecanismos fisiopatológicos no muy bien definidos. Esto ha dificultado bastante estructurar una clasificación general de las entidades clínicas que entran en el dominio de la Reumatología. Sin embargo, con esfuerzo y años de estudio e investigación se han ido elaborando clasificaciones para lograr una aproximación más cabal al enfermo con patología reumatológica.
Aquí se presenta la clasificación más útil por el momento, elaborada en 1983, en el seno de la ex American Rheumatism Association, actualmente el American College of Rheumatology. Esta clasificación agrupa a las enfermedades reumatológicas en diez categorías diferentes:
I) Enfermedades difusas del tejido conectivo (Conectivopatías)
- Artritis reumatoide y Síndrome de Felty
- Artritis crónica juvenil - Enfermedad de Still del adulto
- Lupus eritematoso
- Esclerodermia
- Fascitis difusa con/sin eosinofilia
- Polimiositis
- Vasculitis necrosante y variantes de vasculopatías
- Síndrome de Sjögren
- Síndrome de solapamiento
- Otras: Polimialgia reumática, Eritema nodoso, etc.
II) Artritis asociada a espondilitis (espondiloartritis)
- Espondilitis anquilosante
- Síndrome de Reiter
- Artritis psoriásica (Artropatía psoriásica)
- Artritis reactiva y Síndrome de Reiter
- Artritis asociada a enfermedades inflamatorias del intestino
- Otras: Síndrome SAPHO, Uveítis anterior aguda; Espondiloartropatía indiferenciada
III) Artrosis (enfermedad degenerativa articular)= Osteoartritis, Sindrome artrósico
- Primaria (idiopática):
- localizada: Nódulos de Heberden; Nódulos de Bouchard; Rizartrosis del pulgar; Gonartrosis; Coxartrosis; otras.
- generalizada.
- Secundaria (a otros procesos patológicos): Postraumática; Congénita; Localizada o Generalizada.
- Espondiloartrosis: Discartrosis; Artrosis interapofisaria; Uncartrosis.
IV) Síndromes reumáticos asociados a agentes infecciosos
- Por mecanismo directo
- Reactivos
V) Enfermedades metabólicas/endocrinas asociadas a reumatismos
- Enfermedades microcristalinas: gota, condrocalcinosis, periartritis calcificante, etc.
- Otras anomalías bioquímicas: amiloidosis, hemofilia, etc.
- Trastornos hereditarios: fiebre mediterránea familiar, etc.
VI) Neoplasias
- Primarias
- Secundarias: síndrome paraneoplásico, metástasis, etc.
VII) Trastornos neurovasculares
- Articulación de Charcot
- Síndromes compresivos
- Distrofia simpática refleja
- Eritromelalgia
- Síndrome de Raynaud
- arteritis de Takayasu
VIII) Alteraciones óseas y cartilaginosas
- Osteoporosis
- Osteomalacia
- Osteoartropatía hipertrófica
- Hiperostosis anquilosante
- Enfermedad de Paget
- Osteólisis / Condrólisis
- Costocondritis (Tietze)
- Osteitis consdensans ilii
- Displasia congénita de cadera
- Condromalacia rotuliana
- Anomalías anatómicas o biomecánicas
IX) Trastornos extraarticulares
- Lesiones yuxtaarticulares: bursitis, tendinitis, entesopatías, quistes, etc.
- Alteraciones del disco intervertebral
- Lumbalgia idiopática
- Síndromes dolorosos misceláneos: fibromialgia, reumatismo psicógeno, cervicalgia, etc.
X) Miscelánea con manifestaciones articulares
- Reumatismo palindrómico
- Hidrartrosis intermitente
- Reumatismos relacionados con fármacos (excluyendo lupus)
- Reticulohistiocitosis multicéntrica
- Sinovitis vellosonodular pigmentada
- Sarcoidosis
- Déficit de vitamina C (Escorbuto)
- Enfermedad pancreática
- Hepatitis crónica activa
- Traumatismo músculoesquelético
Enfermedades del tejido conjuntivo [editar]
Enfermedades del colágeno, conectivopatías o enfermedades sistémicas autoinmunitarias. Ver: Enfermedades autoinmunes.
- Lupus eritematoso sistémico
- Esclerodermia(Esclerosis sistémica)
- Síndrome de Sjögren
- Enfermedad mixta del tejido conjuntivo y Síndromes de solapamiento: Enfermedad indiferenciada del tejido conjuntivo; Síndrome similar al lupus (lupus-like) o lupus probable; Sindromes asociados al antígeno Jo-1.
- Síndrome antifosfolipídico
- Vasculitis: Poliarteritis nodosa;
Arteritis temporal; Arteritis de Takayasu; Arteritis cerebral primaria; Arteritis de Kawasaki; Granulomatosis de Wegener; Síndrome de Churg-Strauss; Púrpura de Schönlein-Henoch; Púrpura crioglobulinémica; Poliangitis microscópica; Vasculitis leucocitaria cutánea; Vasculitis por hipersensibilidad; Enfermedad de Buerger; Síndrome de Behçet; Enfermedad de Kawasaki; Vasculitis primaria del sistema nervioso central.
- Granuloma de la línea media
- Paniculitis y otros trastornos de la grasa cutánea (lipodistrofias).
- Policondritis recidivante
- Fibrosis de tipo idiopático o Fibrosis sistémicas
- Sarcoidosis
- Amiloidosis
Una enfermedad autoinmune es una enfermedad caracterizada por acción de los efectores inmunológicos hacia componentes de la propia biología corporal. En este caso, el sistema inmunitario se convierte en el agresor y ataca a partes del cuerpo en vez de protegerlo. Existe una respuesta inmune exagerada contra sustancias y tejidos que normalmente están presentes en el cuerpo. Las causas son un tanto desconocidas, pero está relacionada con el reconocimiento protéico entre las superficies de las membranas celulares del sistema inmunitario y las que forman el organismo. Así, cuando las glucoproteínas de reconocimiento no coinciden, el sistema inmunitario comienza a atacar al propio organismo. La causa por tanto, tiene que ver a veces con la predisposición o mutación genética que codifican proteínas diferentes bien en las células inmunitarias u orgánicas.
Contenido[ocultar] |
Enfermedades de naturaleza autoinmunes [editar]
Específicas de órgano [editar]
- Anemia perniciosa
- Asma
- Atrofia gástrica
- Cirrosis biliar primaria
- Colangitis esclerosante primaria
- Colitis ulcerosa
- Diabetes mellitus tipo 1
- Diabetes mellitus tipo 2
- Enfermedad celíaca
- Enfermedad de Crohn
- Enfermedad de Graves
- Hepatitis autoinmune
- Miastenia de Lambert-Eaton
- Miastenia gravis
- Mixedema primario
- Neuropatias
- Oftalmía simpática
- Pénfigo vulgar
- Síndrome de Goodpasture
- Síndrome de Miller-Fisher
- Tiroiditis de Hashimoto
- Uveítis
Según una reciente revisión (Shoenfeld), el coste anual directo en USA para diferentes enfermedades autoinmunes sería (en billones dólares):
Artritis reumatoide - 22.15 Síndrome de Sjögren - 10.3 Diabetes tipo 1 - 7.1 Esclerosis múltiple - 5.4 Colitis ulcerosa - 3.2 Enf. de Crohn - 3.2 Lupus eritematoso - 2.5 Psoriasis - 1.8
Multiorgánicas o sistémicas [editar]
- Artritis reumatoide
- Enfermedad de Behçet
- Esclerodermia
- Esclerosis lateral amiotrófica
- Esclerosis múltiple y su variedad Enfermedad de Devic
- Espondiloartropatía
- Fibromialgia
- Fiebre reumática
- Granulomatosis de Wegener
- Lupus eritematoso sistémico
- Polimiositis y Dermatomiositis
- Polirradiculoneuropatía desmielinizante inflamatoria crónica
- Psoriasis
- Púrpura trombocitopénica inmune
- Síndrome de fatiga crónica
- Síndrome de Guillain-Barré
- Síndrome de Sjögren
- Vasculitis sistémica
- Vitíligo
| Artritis psoriásica Clasificación y recursos externos | |
|---|---|
| Diferentes estadios de artritis en las articulaciones interfalángicas distales. | |
| CIE-10 | L40.5+, M07.0-M07.3 |
| | |
| Sinónimos | {{{sinónimos}}} |
La artritis psoriásica es la afección inflamatoria de las articulaciones asociada a la psoriasis. Para el diagnóstico de artritis psoriásica, es requisito necesario que sea seronegativa (es decir, que los pacientes no tengan factor reumatoide u otros autoanticuerpos) y que no haya datos sugestivos de artritis reumatoide.
Contenido[ocultar] |
Epidemiología [editar]
La prevalencia de la psoriasis es de aproximadamente un 1 a 3%. De esta población, entre el 5 al 10% padecería artritis. Por lo tanto, la población afectada por artritis psoriásica oscila entre un 0,05% y un 0,3% (entre 22.558 y 135.350 españoles).[1]
Patogenia [editar]
No se sabe la razón por la que existe una asociación entre la artritis y la psoriasis. Sin embargo, se conoce la importancia que juegan las citocinas, en especial el factor de necrosis tumoral.
Clínica [editar]
Atendiendo a las manifestaciones de la enfermedad, se consideran los siguientes patrones:[2]
-
- Forma oligoarticular asimétrica: hasta el 50% de los casos. Afecta sobre todo a articulaciones intefalángicas proximales y distales (dedos). Se considera un máximo de 5 articulaciones afectadas como criterio diagnóstico. Suele tener preferencia por las extremidades inferiores.
- Forma similar a la artritis reumatoide seronegativa (sin factor reumatoide)[3] : con un pronóstico más benigno y remisiones más duraderas. Es una poliartritis simétrica, con posible afectación de la columna vertebral.
- Forma mutilante: muy grave e infrecuente.
- Forma interfalángica distal: casi patognomónica (exclusiva) de la psoriasis, pero muy infrecuente. Casi siempre asocia psoriasis de las uñas.
- Forma periférica, asociada o no a sacroileitis anquilosante.
- Sacroileitis o espondilitis anquilosante: asociada o no a artropatía periférica.
Diagnóstico [editar]
El diagnóstico es eminentemente clínico, ya que la analítica es inespecífica y sólo se altera en casos más graves. El análisis del líquido sinovial, si bien es de tipo inflamatorio, también es inespecífico.
La radiología es normal, al menos hasta que el proceso se encuentra muy avanzado, que es cuando presenta signos como los siguientes:
- Puede haber algún signo característico, como el denominado «lápiz en copa» en las articulaciones interfalángicas distales (estrechamiento distal y ensanchamiento proximal).
- Anquilosis ósea, sobre todo en los dedos de las manos.
- La osteoporosis yuxtaarticular es menos evidente que en la artritis reumatoide.
- La afección de la columna vertebral es algo más frecuente que en otras patologías, pero se diferencia en que es asimétrica. Además, a veces aparecen sindesmofitos, pero también se diferencian de otros tipos de artritis, ya que sólo suelen afectar a 2 ó 3 vértebras, comienza en la región cervical y no es progresivo.
Tratamiento [editar]
En cuanto al tratamiento de las lesiones cutáneas, es el mismo que el de cualquier psoriasis.
Para los síntomas articulares se recomiendan:
- Medidas generales, como fisioterapia y ejericicios posturales, cuyo objetivo es:
- AINEs y COXIBs.
- Los denominados fármacos modificadores de la enfermedad (FAMEs), como el metotrexato y la salazoprina, están indicados en la espondilitis anquilosante, sobre todo si es periférica.
- También se puede probar con retinoides y ciclosporina A, y con terapia biológica anti-TNF (abciximab). La terapia biológica comprende el uso de inhibidores del factor de necrosis tumoral (FNT). El FNT es una citoquina natural que interviene en las respuestas inflamatorias e inmunológicas normales. Distintos estudios[4] han demostrado que Adalimumab, el primer anticuerpo monoclonal totalmente humano producido por medio de la tecnología del ADN recombinante, posibilita la reducción de los signos y síntomas de la artritis activa en pacientes con artritis psoriásica, ya sea administrado en monoterapia o en combinación con agentes ARME. El Adalimumab se une específicamente al FNT (factor de necrosis tumoral alfa) pero no a la linfotoxina (FNT- beta) y neutraliza la función biológica de éste mediante el bloqueo de su interacción con los receptores p55 y p75 para FNT en la superficie celular.



























No hay comentarios:
Publicar un comentario