Significa Síndrome de Inmunodeficiencia Adquirida.
- Síndroma: Conjunto de manifestaciones (síntomas) que
caracterizan a una enfermedad. - Inmuno: Relacionado con el sistema de defensas de nuestro
cuerpo. - Deficiencia: Indica que el sistema de defensas no funciona o
funciona incorrectamente. - Adquirida: Que se adquiere. No es congénita ni hereditaria
| Síndrome de inmunodeficiencia adquirida (SIDA) Clasificación y recursos externos | |
|---|---|
| Viriones de VIH-1 ensamblándose en la superficie de un linfocito | |
| CIE-10 | B24. |
| CIE-9 | 042 |
| MedlinePlus | 000594 |
| eMedicine | emerg/253 |
| MeSH | D000163 |
| | |
| Sinónimos | {{{sinónimos}}} |
El sida (de SIDA, acrónimo de síndrome de inmunodeficiencia adquirida, en inglés AIDS) es una enfermedad que afecta a los humanos infectados por el VIH (virus de inmunodeficiencia humana). Se dice que una persona padece de sida cuando su organismo, debido a la inmunodepresión provocada por el VIH, no es capaz de ofrecer una respuesta inmune adecuada contra las infecciones que aquejan a los seres humanos. Se dice que esta infección es incontrovertible.
Cabe destacar la diferencia entre estar infectado por el VIH y padecer de sida. Una persona infectada por el VIH es seropositiva y pasa a desarrollar un cuadro de sida cuando su nivel de linfocitos T CD4 (que son el tipo de células a las que ataca el virus) desciende por debajo de 200 células por mililitro de sangre.
El VIH se transmite a través de los fluidos corporales (tales como sangre, semen, secreciones vaginales y leche materna).[1] El Día mundial de la lucha contra el SIDA se celebra el 1 de diciembre.
La Real Academia Española (RAE) recoge la palabra sida en la vigésima segunda edición de su diccionario,[2] por lo cual puede ser utilizada en minúsculas y en mayúsculas.[3] El uso de minúsculas es recomendado por la Organización Panamericana de la Salud, agencia de salud de Naciones Unidas para las Américas.[4]
Contenido |
Introducción
El sida consiste en la incapacidad del sistema inmunitario para hacer frente a las infecciones y otros procesos patológicos, y se desarrolla cuando el nivel de Linfocitos T CD4 desciende por debajo de 200 células por mililitro de sangre.
Normalmente, los glóbulos blancos y anticuerpos atacan y destruyen a cualquier organismo extraño que entra al cuerpo humano. Esta respuesta es coordinada por un tipo de células llamados linfocitos CD4. Desafortunadamente, el VIH ataca específicamente a las células que expresan el receptor CD4, una de las más importantes son los linfocitos T CD4+ y entra en ellos. Una vez dentro, el virus transforma su material genético de cadena simple (ARN) a uno de cadena doble (ADN) para incorporarlo al material genético propio del huésped (persona infectada) y lo utiliza para replicarse o hacer copias de sí mismo. Cuando las nuevas copias del virus salen de las células a la sangre, buscan a otras células para atacar. Mientras, las células de donde salieron mueren. Este ciclo se repite una y otra vez.
Para defenderse de esta producción de virus, el sistema inmune de una persona produce muchas células CD4 diariamente. Paulatinamente el número de células CD4 disminuye, por lo que la persona sufre de inmunodeficiencia, lo cual significa que la persona no puede defenderse de otros virus, bacterias, hongos y parásitos que causan enfermedades, lo que deja a la persona susceptible de sufrir enfermedades que una persona sana sería capaz de enfrentar, como la neumonía atípica y la meningitis atípica. Estas enfermedades son principalmente infecciones oportunistas. Dado que el organismo posee mecanismos de control de crecimiento celular dependiente de células CD4, la destrucción progresiva de éstas células ocasionará que estos mecanismos no sean adecuadamente regulados, lo que origina en consecuencia la presencia de algunas neoplasias (cáncer) que no ocurrirían en personas «sanas». El VIH, además, es capaz de infectar células cerebrales, causando algunas afecciones neurológicas.
Como en los demás retrovirus, la información genética del virus está en forma de ARN, que contiene las «instrucciones» para la síntesis de proteínas estructurales, las cuales al unirse conformarán al nuevo virus (virión); es decir sus características hereditarias, que le son necesarias para replicarse. Habitualmente, en la naturaleza el ADN o ácido desoxirribonucleico es una fuente de material genético desde la que se producirá una copia simple de ARN, pero en el caso del VIH, éste logra invertir el sentido de la información, produciendo ADN a partir de su simple copia de ARN, operación que se denomina transcripción inversa, característica de los retrovirus. El virus inserta su información genética en el mecanismo de reproducción de la célula (núcleo celular), gracias a la acción de la transcriptasa reversa.
Categorías clínicas
En la siguiente tabla se contemplan los diferentes estados de la infección por VIH.
- Categoría A: pacientes con infección primaria o asintomáticos.
- Categoría B: pacientes que presentan o hayan presentado síntomas que no pertenecen a la categoría C, pero que están relacionados con la infección de VIH:
- Angiomatosis bacilar.
- Candidiasis vulvo-vaginal, o candidiasis oral resistente al tratamiento.
- Displasia de cérvix uterino o carcinoma de cérvix no invasivo.
- Enfermedad pélvica inflamatoria (EPI).
- Fiebre menor a 38,5 ºC o diarrea, de más de un mes de duración.
- Herpes zóster (más de un episodio, o un episodio con afección de más de un dermatoma.
- Leucoplasia oral vellosa.
- Neuropatía periférica.
- Púrpura trombocitopénica idiopática (PTI).
- Categoría C: pacientes que presentan o hayan presentado algunas complicaciones incluidas en la definición de sida de 1987 de la OMS:
- Infecciones oportunistas:
- Infecciones bacterianas:
- Septicemia por Salmonella recurrente (diferente a Salmonella typhy).
- Tuberculosis.
- Infección por el complejo Mycobacterium avium (MAI).
- Infecciones por micobacterias atípicas.
- Infecciones víricas:
- Infección por citomegalovirus (retinitis o diseminada).
- Infección por el virus del herpes simple (VHS tipos 1 y 2), puede ser crónica o en forma de bronquitis, neumonitis o esofagitis.
- Infecciones fúngicas:
- Aspergilosis.
- Candidiasis, tanto diseminada como del esófago, tráquea o pulmones.
- Coccidiodomicosis, extrapulmonar o diseminada.
- Criptococcosis extrapulmonar.
- Histoplasmosis, ya sea diseminada o extrapulmonar.
- Infecciones por protozoos:
- Neumonía por Pneumocystis jiroveci.
- Toxoplasmosis neurológica
- Criptosporidiosis intestinal crónica.
- Isosporiasis intestinal crónica.
- Infecciones bacterianas:
- Infecciones oportunistas:
-
- Procesos cronificados: bronquitis y neumonía.
-
- Procesos asociados directamente con el VIH:
- Demencia relacionada con el VIH (encefalopatía por VIH).
- Leucoencefalopatía multifocal progresiva.
- Síndrome de desgaste o wasting syndrome.
- Procesos asociados directamente con el VIH:
-
- Procesos tumorales:
- Sarcoma de Kaposi.
- Linfoma de Burkitt.
- Otros linfomas no-Hogdkin, especialmente linfoma inmunoblástico, linfoma cerebral primario o linfoma de células B.
- Carcinoma invasivo de cérvix.
- Procesos tumorales:
El VIH se multiplica, después de la fase aguda primaria de la infección, en los órganos linfoides, sobrecargándolos con un esfuerzo que termina por provocar una reducción severa de la producción de linfocitos. El debilitamiento de las defensas abre la puerta al desarrollo de infecciones oportunistas por bacterias, hongos, protistas y virus. En muchos casos los microorganismos responsables están presentes desde antes, pero desarrollan una enfermedad sólo cuando dejan de ser contenidos por los mecanismos de inmunidad celular que el VIH destruye. Ninguna de estas enfermedades agrede sólo a los VIH positivos, pero algunas eran casi desconocidas antes de la epidemia de VIH y en muchos casos las variantes que acompañan o definen al sida son diferentes por su desarrollo o su epidemiología.
Historia
La era del sida empezó oficialmente el 5 de junio de 1981, cuando el Center for Disease Control and Prevention (Centro para la prevención y control de enfermedades) de Estados Unidos convocó una conferencia de prensa donde describió cinco casos de neumonía por Pneumocystis carinii en Los Ángeles[5] . Al mes siguiente se constataron varios casos de sarcoma de Kaposi, un tipo de cáncer de piel. Las primeras constataciones de estos casos fueron realizadas por el Dr. Michael Gottlieb de San Francisco.
Pese a que los médicos conocían tanto la neumonía por Pneumocystis carinii como el sarcoma de Kaposi, la aparición conjunta de ambos en varios pacientes les llamó la atención. La mayoría de estos pacientes eran hombres homosexuales sexualmente activos, muchos de los cuales también sufrían de otras enfermedades crónicas que más tarde se identificaron como infecciones oportunistas. Las pruebas sanguíneas que se les hicieron a estos pacientes mostraron que carecían del número adecuado de un tipo de células sanguíneas llamadas T CD4+. La mayoría de estos pacientes murieron en pocos meses.
Por la aparición de unas manchas de color rosáceo en el cuerpo del infectado, la prensa comenzó a llamar al sida «peste rosa», debido a esto se confundió, y se le atribuyó a los homosexuales, aunque pronto se hizo notar que también la padecían los inmigrantes haitianos en Estados Unidos, los usuarios de drogas inyectables, los receptores de transfusiones sanguíneas y las mujeres heterosexuales. En 1982, la nueva enfermedad fue bautizada oficialmente con el nombre de Acquired Immune Deficiency Syndrome (AIDS).
Hasta 1984 se sostuvieron distintas teorías sobre la posible causa del sida. La teoría con más apoyo planteaba que el sida era causado por un virus. La evidencia que apoyaba esta teoría era, básicamente, epidemiológica. En 1983 un grupo de nueve hombres homosexuales con sida de Los Ángeles, que habían tenido parejas sexuales en común, incluyendo a otro hombre en Nueva York que mantuvo relaciones sexuales con tres de ellos, sirvieron como base para establecer un patrón de contagio típico de las enfermedades infecciosas.
Otras teorías sugieren que el sida surge a causa del excesivo uso de drogas y de la alta actividad sexual con diferentes parejas. También se planteó que la inoculación de semen en el recto durante el sexo anal combinado con el uso de inhalantes con nitrito (poppers) producía supresión del sistema inmune. Pocos especialistas tomaron en serio estas teorías, aunque algunas personas todavía las promueven y niegan que el sida sea producto de la infección del VIH.
La teoría más reconocida actualmente, sostiene que el VIH proviene de un virus llamado «virus de inmunodeficiencia en simios» (SIV, en inglés), el cual es idéntico al VIH y causa síntomas similares al sida en otros primates.
En 1984, dos científicos franceses, Françoise Barré-Sinoussi y Luc Montagnier aislaron el virus de SIDA y lo purificaron, el Dr. Robert Gallo, Estadounidense, pidió muestras al laboratorio Francés, y adelantándose a los franceses lanzó la noticia de que había descubierto el virus y que había realizado la primera prueba de deteccíón y los primeros anticuerpos para combatir a la enfermedad. Después de diversas controversias legales, se decidió compartir patentes pero el descubrimiento se le atribuyó a los dos investigadores originales que aislaron el virus, y solo a ellos dos se les concedió el Nobel conjunto junto a otro investigador en el 2008, reconociéndolos como auténticos descubridores del virus. Aceptándose que Robert Gallo se aprovechó del material de otros investigadores para realizar todas sus observaciones. En 1986 el virus fue denominado VIH (virus de inmunodeficiencia humana). El descubrimiento del virus permitió el desarrollo de un anticuerpo, el cual se comenzó a utilizar para identificar dentro de los grupos de riesgo a los infectados. También permitió empezar investigaciones sobre posibles tratamientos y una vacuna.
En esos tiempos las víctimas del sida eran aisladas por la comunidad, los amigos e incluso la familia. Los niños que tenían sida no eran aceptados por las escuelas debido a las protestas de los padres de otros niños; éste fue el caso del joven estadounidense Ryan White. La gente temía acercarse a los infectados ya que pensaban que el VIH podía contagiarse por un contacto casual como dar la mano, abrazar, besar o compartir utensilios con un infectado.
En un principio la comunidad homosexual fue culpada de la aparición y posterior expansión del sida en Occidente. Incluso algunos grupos religiosos llegaron a decir que el sida era un castigo de Dios a los homosexuales (esta creencia aún es popular entre ciertas minorías de creyentes cristianos y musulmanes). Otros señalan que el estilo de vida «depravado» de los homosexuales era responsable de la enfermedad. Aunque en un principio el sida se expandió más deprisa a través de las comunidades homosexuales y que la mayoría de los que padecían la enfermedad en occidente eran homosexuales, esto se debía, en parte, a que en esos tiempos no era común el uso del condón entre homosexuales, por considerarse que éste era sólo un método anticonceptivo. Por otro lado, la difusión del mismo en África fue principalmente por vía heterosexual.[6] [7]
El sida pudo expandirse rápidamente al concentrarse la atención sólo en los homosexuales, esto contribuyó a que la enfermedad se extendiera sin control entre heterosexuales, particularmente en África, el Caribe y luego en Asia.
Gracias a la disponibilidad de tratamiento antirretrovirales, las personas con VIH pueden llevar una vida normal, la correspondiente a una enfermedad crónica, sin las infecciones oportunistas características del sida no tratado. Los antirretrovirales están disponibles mayormente en los países desarrollados. Su disponibilidad en los países en desarrollo está creciendo, sobre todo en América Latina; pero en África, Asia y Europa Oriental muchas personas todavía no tienen acceso a esos medicamentos, por lo cual desarrollan las infecciones oportunistas y mueren algunos años después de la seroconversión.
Conocimiento actual de la enfermedad
El VIH está emparentado con otros virus que causan enfermedades parecidas al sida. Se cree que este virus se transfirió de los animales a los humanos a comienzos del siglo XX. Existen dos virus diferenciados que causan sida en los seres humanos, el VIH-1 y el VIH-2. Del primero la especie reservorio son los chimpancés, de cuyo virus propio, el SIVcpz, deriva. El VIH-2 procede del SIVsm, propio de una especie de monos de África Occidental. En ambos casos la transmisión entre especies se ha producido varias veces, pero la actual pandemia resulta de la extensión del grupo M del VIH-1, procedente según estimaciones de una infección producida en África Central, donde el virus manifiesta la máxima diversidad, en la primera mitad del siglo XX.
La pandemia actual arrancó en África Central, pero pasó inadvertida mientras no empezó a afectar a población de países ricos, en los que la inmunosupresión del sida no podía confundirse fácilmente con depauperación debida a otras causas, sobre todo para sistemas médicos y de control de enfermedades muy dotados de recursos. La muestra humana más antigua que se sepa que contiene VIH fue tomada en 1959 a un marino británico, quien aparentemente la contrajo en lo que ahora es la República Democrática del Congo. Otras muestras que contenían el virus fueron encontradas en un hombre estadounidense que murió en 1969 y en un marino noruego en 1976. Se cree que el virus se contagió a través de actividad sexual, posiblemente a través de prostitutas, en las áreas urbanas de África. A medida que los primeros infectados viajaron por el mundo, fueron llevando la enfermedad a varias ciudades de distintos continentes.
En la actualidad, la manera más común en que se transmite el VIH es a través de actividad sexual desprotegida y al compartir agujas entre usuarios de drogas inyectables. El virus también puede ser transmitido desde una madre embarazada a su hijo (transmisión vertical). En el pasado también se transmitió el sida a través de transfusiones de sangre y el uso de productos derivados de ésta para el tratamiento de la hemofilia o por el uso compartido de material médico sin esterilizar; sin embargo, hoy en día esto ocurre muy raramente, salvo lo último en regiones pobres, debido a los controles realizados sobre estos productos.
No todos los pacientes infectados con el virus VIH tienen sida. El criterio para diagnosticar el sida puede variar de región en región, pero el diagnóstico típicamente requiere:
- Un recuento absoluto de las células T CD4 menor a 200 por milímetro cúbico, o
- La presencia de alguna de las infecciones oportunistas típicas, causadas por agentes incapaces de producir enfermedad en personas sanas.
La persona infectada por el VIH es denominada «seropositiva» o «VIH positivo» (VIH+) y a los no infectados se les llama «seronegativos» o «VIH negativo» (VIH–). La mayoría de las personas seropositivas no saben que lo son.
La infección primaria por VIH es llamada «seroconversión» y puede ser acompañada por una serie de síntomas inespecíficos, parecidos a los de una gripe, por ejemplo, fiebre, dolores musculares y articulares, dolor de garganta y ganglios linfáticos inflamados. En esta etapa el infectado es más transmisor que en cualquier otra etapa de la enfermedad, ya que la cantidad de virus en su organismo es la más alta que alcanzará. Esto se debe a que todavía no se desarrolla por completo la respuesta inmunológica del huésped. No todos los recién infectados con VIH padecen de estos síntomas y finalmente todos los individuos se vuelven asintomáticos.
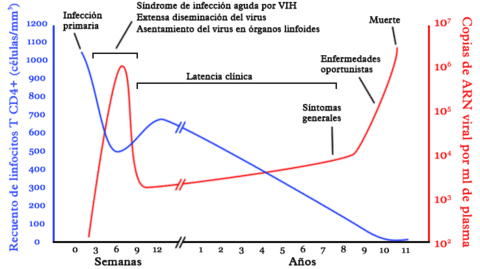
Durante la etapa asintomática, cada día se producen varios miles de millones de virus VIH, lo cual se acompaña de una disminución de las células T CD4+. El virus no sólo se encuentra en la sangre, sino en todo el cuerpo, particularmente en los ganglios linfáticos, el cerebro y las secreciones genitales.
El tiempo que demora el diagnóstico de sida desde la infección inicial del virus VIH es variable. Algunos pacientes desarrollan algún síntoma de inmunosupresión muy pocos meses después de haber sido infectados, mientras que otros se mantienen asintomáticos hasta 20 años.
La razón por la que algunos pacientes no desarrollan la enfermedad y por que hay tanta variabilidad interpersonal en el avance de la enfermedad, todavía es objeto de estudio. El tiempo promedio entre la infección inicial y el desarrollo del sida varía entre ocho a diez años en ausencia de tratamiento.
Teorías disidentes
Existe un grupo minoritario de científicos y activistas surgido en la década del 80 que cuestiona la conexión entre el VIH y el sida, e incluso la misma existencia del virus. También ponen en tela de juicio la validez de los métodos de prueba actuales. Estos disidentes alegan que no son invitados a las conferencias sobre la enfermedad y que no reciben apoyo monetario para sus investigaciones.
Miembros significados de este movimiento son el Profesor de Biología molecular y celular Peter Duesberg, el matemático Serge Lang, la Física médica Eleni Papadopulos-Eleopulos, el biólogo molecular Harvey Bialy, el químico experto en inhibidores de la proteasa David Rasnick y los Premios Nobel Kary Mullis (Química en 1993) y Walter Gilbert (Química 1980).
Parte de estos científicos disidentes acusan a los científicos del sida ortodoxos de incompetencia científica y fraude deliberado. Según estos disidentes, los tratamientos aceptados oficialmente provocarían el sida ([2]). Según ellos, esta afirmación se ve respaldada por la farmacocinética de los medicamentos, y puede ser comprobada con una lectura cuidadosa de los prospectos.
Posición con mayor consenso en la comunidad científica
Dentro de la comunidad científica existe un gran consenso sobre VIH/Sida. Y aunque todavía existen varios aspectos de la enfermedad que se desconocen, se considera que la información que establece la relación causal entre el VIH y el sida es contundente.
Las teorías disidentes son calificadas de pseudocientíficas por la mayoría de la comunidad científica[8] [9] al negar la existencia de lo que se considera gran cantidad de evidencia empírica que refuta sus hipótesis. Consideran además que las hipótesis no cumplen requisitos científicos básicos: no cumplen la estrategia científica de la navaja de Occam, no aportan evidencia empírica que demuestre anomalías en las teorías consolidadas, eligen la evidencia de manera selectiva para validar las hipótesis y se basan en conocimientos obsoletos sobre virología.
Gran parte de la comunidad científica cree que la posición de aquellos que niegan la existencia del VIH o su relación con la enfermedad va en desmedro de la adopción de medidas preventivas y terapéuticas adecuadas, un ejemplo de ello fue la crisis humanitaria que sufrió Sudáfrica, tras el apoyo de estas teorías. En respuesta a las hipótesis de los disidentes del sida, en julio del 2000, más de 5000 científicos firmaron una declaración, conocida como la declaración de Durban, que tuvo como objetivo difundir en lenguaje comprensible los datos considerados como más probados sobre la enfermedad.[10]
Según los partidarios de la teoría mayoritariamente aceptada, los partidarios de las teorías disidentes no ofrecen explicaciones científicamente convincentes de por qué muchos seropositivos desarrollan sida antes de empezar con el tratamiento, al cual suelen atribuir el síndrome. Los partidarios de las teorías disidentes dan varias explicaciones (consideradas como poco serias y faltas de evidencias) para la aparición del sida en individuos que no han empezado el tratamiento:
- Peter Duesberg lo explica mediante una inmunosupresión provocada por drogas "recreativas"`.[11]
- Kary Mullis explica la aparición de sida en pacientes no tratados como consecuencia de una sobreestimulación del sistema inmune, consecuencia de una exposición múltiple a antígenos.[12]
Estado actual
En los países occidentales el índice de infección con VIH ha disminuido ligeramente debido a la adopción de prácticas de sexo seguro por los varones homosexuales y (en menor grado) a la existencia de distribución gratuita de jeringas y campañas para educar a los usuarios de drogas inyectables acerca del peligro de compartir las jeringas. La difusión de la infección en los heterosexuales ha sido un poco más lenta de lo que originalmente se temía, posiblemente porque el VIH es ligeramente menos transmisible por las relaciones sexuales vaginales —cuando no hay otras enfermedades de transmisión sexual presentes— que lo que se creía antes.
Sin embargo, desde fines de los años 1990, en algunos grupos humanos del Primer Mundo los índices de infección han empezado a mostrar signos de incremento otra vez. En el Reino Unido el número de personas diagnosticadas con VIH se incrementó un 26% desde 2000 a 2001. Las mismas tendencias se notan en EE.UU. y Australia. Esto se atribuye a que las generaciones más jóvenes no recuerdan la peor fase de la epidemia en los ochenta y se han cansado del uso del condón. El sida continúa siendo un problema entre las prostitutas y los usuarios de drogas inyectables. Por otro lado el índice de muertes debidas a enfermedades relacionadas con el sida ha disminuido en los países occidentales debido a la aparición de nuevas terapias de contención efectivas (aunque más costosas) que aplazan el desarrollo del sida.

En países subdesarrollados, en particular en la zona central y sur de África, las malas condiciones económicas (que llevan por ejemplo a que en los centros de salud se utilicen jeringas ya usadas) y la falta de educación sexual debido a causas principalmente religiosas, dan como resultado un altísimo índice de infección (ver sida en África). En algunos países más de un cuarto de la población adulta es VIH-positiva; solamente en Botswana el índice llega al 35,8% (estimado en 1999, fuente en inglés World Press Review). La situación en Sudáfrica —con un 66% de cristianos y con el presidente Thabo Mbeki, que comparte, aunque ya no de manera oficial, la opinión de los «disidentes del sida»— se está deteriorando rápidamente. Sólo en 2002 hubo casi 4,7 millones de infecciones. Otros países donde el sida está causando estragos son Nigeria y Etiopía, con 3,7 y 2,4 millones de infectados el año 2003, respectivamente. Por otro lado, en países como Uganda, Zambia y Senegal se han iniciado programas de prevención para reducir sus índices de infección con VIH, con distintos grados de éxito.
Sin embargo, hay quien pone en duda las altas tasas estimadas de incidencia de sida en África, como el médico austriaco Christian Fiala, dado que ésta se diagnostica casi siempre sin pruebas virales, debido a su coste, y basándose en síntomas no específicos que pueden ser causados por desnutrición o diarreas, o por otras enfermedades como tuberculosis. También se denuncia que las tasas están basadas más en estimaciones y presunciones que en casos diagnosticados. Éstos escépticos comentan que las muertes reales en Sudáfrica por sida son muy inferiores a las que debiera de haber por los casos estimados oficialmente, que hay países con incidencias muy altas de sida con altas tasas de crecimiento demográfico como Bostwana, o países como Uganda con altísimas tasas hace unos años, que ahora las tienen bastante bajas, tal que es imposible que haya bajado tan drásticamente.
Las tasas de infección de VIH también han aumentado en Asia, con cerca de 7,5 millones de infectados en el año 2003. En julio de 2003, se estimaba que había 4,6 millones de infectados en India, lo cual constituye aproximadamente el 0,9% de la población adulta económicamente activa. En China, la cantidad de infectados se estimaba entre 1 y 1,5 millones, aunque algunos creen que son aún más los infectados. Por otra parte, en países como Tailandia y Camboya se ha mantenido constante la tasa de infección por VIH en los últimos años.
Recientemente ha habido preocupación respecto al rápido crecimiento del sida en la Europa oriental y Asia central, donde se estima que había 1,7 millones de infectados a Enero de 2004. La tasa de infección del VIH ha ido en aumento desde mediados de los 1990s, debido a un colapso económico y social, aumento del número de usuarios de drogas inyectables y aumento del número de prostitutas. En Rusia se reportaron 257.000 casos en 2004 de acuerdo a información de la Organización Mundial de la Salud; en el mismo país existían 15.000 infectados en 1995 y 190.000 en 2002. Algunos afirman que el número real es cinco veces el estimado, es decir, cerca de un millón. Ucrania y Estonia también han visto aumentar el número de infectados, con estimaciones de 500.000 y 3.700 a comienzos de 2004, respectivamente.
Las mujeres y el SIDA
Según el Fondo de las Naciones Unidas para las Mujeres (UNIFEM, a pesar de que la infección del VIH comenzó concentrándose básicamente en hombres, a día de hoy, las mujeres suponen el 50% de las personas infectadas con el VIH. Incluso en regiones como el África Subsahariana, las mujeres representan el 60% del total de la población con VIH.
Prevención
La única causa de la transmisión es el intercambio de fluidos corporales, en particular la sangre y las secreciones genitales. El virus VIH no se puede transmitir por la respiración, la saliva, el contacto casual por el tacto, dar la mano, abrazar, besar en la mejilla, masturbarse mutuamente con otra persona o compartir utensilios como vasos, tazas o cucharas. En cambio es teóricamente posible que el virus se transmita entre personas a través del beso boca a boca, si ambas personas tienen llagas sangrantes o encías llagadas, pero ese caso no ha sido documentado y además es considerado muy improbable, ya que la saliva contiene concentraciones mucho más bajas que por ejemplo el semen, y también porque la saliva tiene propiedades antivirales que hacen que destruya al VIH.
Penetración
La infección por VIH por las relaciones sexuales ha sido comprobado de hombre a mujer, de mujer a hombre, de mujer a mujer y de hombre a hombre. El uso de condones de látex se recomienda para todo tipo de actividad sexual que incluya penetración. Es importante enfatizar que se debe usar el condón hecho del material látex, pues otro condón (de carnero) que existe en el mercado, hecho a base de material orgánico, no es efectivo para la prevención. Los condones tienen una tasa estimada del 90-95% de efectividad para evitar el embarazo o el contagio de enfermedades, y usado correctamente, esto es, bien conservado, abierto con cuidado y correctamente colocado, es el mejor medio de protección contra la transmisión del VIH. Se ha demostrado repetidamente que el VIH no pasa efectivamente a través de los condones de látex intactos.
El sexo anal, debido a la delicadeza de los tejidos del ano y la facilidad con la que se llagan, se considera la actividad sexual de más riesgo. Por eso los condones se recomiendan también para el sexo anal. El condón se debe usar una sola vez, tirándolo a la basura y usando otro condón cada vez. Debido al riesgo de rasgar (tanto el condón como la piel y la mucosa de la paredes vaginales y anales) se recomienda el uso de lubricantes con base acuosa. La vaselina y los lubricantes basados en aceite o petróleo no deben usarse con los condones porque debilitan el látex y lo vuelven propenso a rasgarse.
Sexo oral
En términos de trasmisión del VIH, se considera que el sexo oral tiene menos riesgos que el vaginal o el anal. Sin embargo, la relativa falta de investigación definitiva sobre el tema, sumada a información pública de dudosa veracidad e influencias culturales, han llevado a que muchos crean, de manera incorrecta, que el sexo oral es seguro. Aunque el factor real de trasmisión oral del VIH no se conoce aún con precisión, hay casos documentados de transmisión a través de sexo oral por inserción y por recepción (en hombres). Un estudio[cita requerida] concluyó que el 7,8% de hombres recientemente infectados en San Francisco probablemente recibieron el virus a través del sexo oral. Sin embargo, un estudio[cita requerida] de hombres españoles que tuvieron sexo oral con compañeros VIH+ a sabiendas de ello no identificó ningún caso de trasmisión oral. Parte de la razón por la cual esa evidencia es conflictiva es porque identificar los casos de transmisión oral es problemático. La mayoría de las personas VIH+ tuvieron otros tipos de actividad sexual antes de la infección, por lo cual se hace difícil o imposible aislar la transmisión oral como factor. Factores como las úlceras bucales, etc., también son difíciles de aislar en la transmisión entre personas "sanas". Se recomienda usualmente no permitir el ingreso de semen o fluido pre-seminal en la boca. El uso de condones para el sexo oral (o protector dental para el cunnilingus) reduce aún más el riesgo potencial. El condón que haya sido utilizado ya para la práctica del sexo oral, debe desecharse. En caso de que exista coito posterior, se utilizará un nuevo profiláctico; ya que las microlesiones que se producen en el látex por el roce con las piezas dentarias, permiten el paso del virus.
Vía parenteral
Se sabe que el VIH se transmite cuando se comparten agujas entre usuarios de drogas inyectables, y éste es uno de las maneras más comunes de transmisión. Todas las organizaciones de prevención del sida advierten a los usuarios de drogas que no compartan agujas, y que usen una aguja nueva o debidamente esterilizada para cada inyección. Los centros y profesionales del cuidado de la salud y de las adicciones disponen de información sobre la limpieza de agujas con lejía. En los Estados Unidos y en otros países occidentales están disponibles agujas gratis en algunas ciudades, en lugares de intercambio de agujas, donde se reciben nuevas a cambio de las usadas, o en sitios de inyecciones seguras.
Los trabajadores médicos pueden prevenir la extensión del VIH desde pacientes a trabajadores y de paciente a paciente, siguiendo normas universales de asepsia o aislamiento contra sustancias corporales, tales como el uso de guantes de látex cuando se ponen inyecciones o se manejan desechos o fluidos corporales, y lavándose las manos frecuentemente.
El riesgo de infectarse con el virus VIH a causa de un pinchazo con una aguja que ha sido usada en una persona infectada es menor de 1 entre 200[cita requerida]. Una apropiada profilaxis pos-exposición (con medicamentos anti-VIH) logra contrarrestar ese pequeño riesgo, reduciendo al mínimo la probabilidad de seroconversión.
Circuncisión
Un estudio de 2005[13] ha demostrado que estar circuncidado reduce significativamente la probabilidad de que un hombre se infecte de una mujer seropositiva por penetración vaginal. Los rumores en este sentido, producidos a partir de trabajos anteriores no concluyentes, han aumentado ya la popularidad de la circuncisión en algunas partes de África. Un trabajo relacionado[14] estima que la circuncisión podría convertirse en un factor significativo en la lucha contra la extensión de la epidemia.
Resistencia natural
Investigaciones recientes[cita requerida] confirmaron que de hecho existen personas más inmunes al Virus, debido a una mutación en el genoma llamada "CCR5-delta 32". Según se cree, habría aparecido hace 700 años, cuando la peste bubónica diezmó a Europa. La teoría dice que los organismos con ese gen impiden que el virus ingrese en el glóbulo blanco. Este mecanismo es análogo al de la peste negra. El VIH se desarrolla en estas personas de manera más lenta, y han sido bautizados como "no progresores a largo plazo".
Saliva
Después de la sangre, la saliva fue el segundo fluido del cuerpo donde el VIH se aisló. El origen del VIH salivar son los linfocitos infectados de las encías (gingiva). Estas células emigran dentro de la saliva en una tasa de un millón por minuto. Esta migración puede aumentar hasta 10 veces (diez millones de células por minuto) en enfermedades de la mucosa oral, las cuales son frecuentes en un huésped inmunodeficiente (tal como un individuo con infección por VIH). Estudios inmunocitoquímicos recientes muestran que en los pacientes con sida hay una concentración más alta de VIH en los linfocitos salivares que en los linfocitos de la sangre periférica. Esto sugiere que los linfocitos infectados reciben una estimulación antigénica por la flora oral (bacterias en la boca) lo que da lugar a una mayor expresión del virus" (A. Lisec, "Za zivot", izdanje "U pravi trenutak", Dakovo 1994. s.27O-271.)
Abstinencia
Según algunos estudios, los programas que preconizan la abstinencia sexual como método preventivo exclusivo no han demostrado su utilidad para disminuir el riesgo de contagio del virus.[15]
Monogamia
En el África subsahariana,y otros países subdesarrollados, se ha mostrado eficaz en la lucha contra el SIDA el fomento de la monogamia y el retraso de la actividad sexual entre los jóvenes.[16] [17]
Tratamiento
Actualmente existen medicamentos, llamados antirretrovirales, que inhiben enzimas esenciales, la transcriptasa reversa, retrotranscriptasa o la proteasa, con lo que reducen la replicación del VIH. De esta manera se frena el progreso de la enfermedad y la aparición de infecciones oportunistas, así que aunque el sida no puede propiamente curarse, sí puede convertirse con el uso continuado de esos fármacos en una enfermedad crónica compatible con una vida larga y casi normal. La enzima del VIH, la retrotranscriptasa, es una enzima que convierte el ARN a ADN, por lo que se ha convertido en una de las principales dianas en los tratamientos antirretrovirales.[18]
En el año 2007 la Agencia Europea del Medicamento (EMEA) autoriza el fármaco Atripla que combina tres de los antirretrovirales más usuales en una única pastilla. Los principios activos son el efavirenz, la emtricitabina y el disoproxilo de tenofovir. El medicamento está indicado para el tratamiento del virus-1 en adultos. [19]
El común denominador de los tratamientos aplicados en la actualidad es la combinación de distintas drogas antiretrovilares, comúnmente llamada "cóctel". Estos "cócteles" reemplazaron a las terapias tradicionales de una sola droga que sólo se mantienen en el caso de las embarazadas VIH positivas. Las diferentes drogas tienden a impedir la multiplicación del virus y, hacen más lento el proceso de deterioro del sistema inmunitario. El "cóctel" se compone de dos drogas inhibidoras de la transcriptasa reversa (las drogas) AZT, DDI, DDC, 3TC y D4T) y un inhibidor de otras enzimas las proteasas.
Al inhibir diferentes enzimas, las drogas intervienen en diferentes momentos del proceso de multiplicación del virus, impidiendo que dicho proceso llegue a término. La ventaja de la combinación reside, justamente, en que no se ataca al virus en un solo lugar, sino que se le dan "simultáneos y diferentes golpes". Los inhibidores de la transcriptasa inversa introducen una información genética equivocada" o "incompleta" que hace imposible la multiplicación del virus y determina su muerte Los inhibidores de las proteasas actúan en las células ya infectadas impidiendo el «ensamblaje» de las proteínas necesarias para la formación de nuevas partículas virales.
La proteína SEVI
Según un trabajo elaborado en el año 2007 por científicos de las universidades de Ulm y Hannover, en conjunto con científicos españoles, se ha descubierto una proteína en el semen humano, que facilita la transmisión del virusVIH.
Con frecuencia la cantidad de virus existente en el semen no alcanza los niveles mínimos esperables para que pueda generarse contagio. Sin embargo esta proteína llamada SEVI, desempeña un rol de facilitador para la propagación de la infección, con concentraciones de VIH en semen que de otro modo jamás hubieran producido contagio.
Esta proteína se manifiesta en dos formatos o arquitecturas diferentes. Es la SEVI de estructura amiloidea, la que cuenta con capacidad de convertirse en patógena o mutar sus propiedades biológicas [3]. Esta proteína favorece considerablemente el contagio por semen, facilitando la infección y distribución del virus.
El SEVI actúa concentrando el virus en la superficie de la célula, que luego va a ingresar en forma masiva hacia el citoplasma.
Bibliografía
- Sontag, Susan: El sida y sus metáforas (104 pág.). Barcelona: El Aleph, 1989. ISBN 84-7669-085-1.
- Echevarría Lucas, Lucía; María José del Río Pardo, Manuel Causse del Río: El sida y sus manifestaciones oftalmológicas. Avances tras la Haart. 2006. ISBN 84-9747-116-4
- López, Liliana: ¿Se puede prevenir el sida?. Madrid: Biblioteca Nueva. 2004. ISBN 84-9742-315-1.
- Irwin, Alexander, Joyce Millen, Dorothy Fallows, Fernando Aguiar González: Sida global: verdades y mentiras: herramientas para luchar contra la pandemia del siglo XXI. Barcelona: Paidós Ibérica. 2004. ISBN 84-493-1626-X.
Notas
- ↑ Medlineplus. «SIDA en MedlinePLus».
- ↑ Sida, en Diccionario de la lengua española, 22.ª edición (2001), Real Academia Española
- ↑ Acrónimo, en Diccionario panhispánico de dudas (2005), Real Academia Española.
- ↑ [1]Terminología relacionada con el VIH: actualización 2006 de la OPS
- ↑ Morbility and Mortality Weekly Report, June 5, 1981
- ↑ Sida en Africa
- ↑ Articulo referente a un estudio publicado en Lancet donde se afirma primera vía de contagio es heterosexual, y la tasa más alta es dentro del matrimonio.
- ↑ M. W. Makgoba (2000). «HIV/AIDS: the peril of pseudoscience». Science 288 (5469): 1171.
- ↑ M. W. Makgoba (2002). «Politics, the media and science in HIV/AIDS: the peril of pseudoscience». Vaccine 20 (15): 1899-1904.
- ↑ aisd.org Declaración de Durban (inglés)
- ↑ http://duesberg.com/papers/1998%20Dues%20&%20Ras,%20Genetica-textfile.pdf “The AIDS dilemma: Drug Diseases Blamed on a Passenger Virus”. Publicado en la revista Genetica 104: 85-132, 1998
- ↑ Entrevista de 1993 con Kary Mullis en Repensar el sida. Lo que no os han dicho. Entrevistas con los disidentes de la hipótesis oficial. ISBN 84-88346-06-9. Mullis explica este mecanismo no como algo factual, sino como su hipótesis.
- ↑ Auvert, B., Taljaard, D., Lagarde, E., Sobngwi-Tambekou, J., Sitta, R. & Puren, A. (2005). «Randomized, controlled intervention trial of male circumcision for reduction of HIV infection risk: the ANRS 1265 Trial». PLoS Med 2 (11): e298.
- ↑ Williams, B. G., Lloyd-Smith, J. O., Gouws, E., Hankins, C., Getz, W. M., Hargrove, J., de Zoysa, I., Dye, C. & Auvert, B. (2006). «The Potential Impact of Male Circumcision on HIV in Sub-Saharan Africa». PLoS Med 3 (7): e262.
- ↑ Underhill K, Montgomery P. Operario D. Sexual abstinence only programs to prevent HIV infection in high income countries: systematic review. BMJ. 2007; 335:217-8
- ↑ Edward C. Green (2003). Rethinking AIDS Prevention: Learning from Successes in Developing Countries. Praeger. ISBN 978-0-86569-316-6.
- ↑ OneLove
- ↑ Nuevos mecanismos de resistencia a fármacos anti-vih
- ↑ La Agencia Europea del Medicamento autoriza la «polipíldora» contra el sida
Véase también
- Cáncer
- Gaëtan Dugas
- Luc Montagnier
- Prueba de VIH
- Robert Gallo
- Teorías alternativas sobre el sida
- VIH
- VIH en el niño
Enlaces externos
 Wikimedia Commons alberga contenido multimedia sobre SIDA.
Wikimedia Commons alberga contenido multimedia sobre SIDA.
 Wikiquote alberga frases célebres de SIDA.
Wikiquote alberga frases célebres de SIDA.- Video donde se muestra la propagación del VIH entre celulas.
- Actualidad.Terra.es (científicos alemanes logran destruir al virus del sida de las células;29 de junio de 2007).
- IBLNews.com (ampliación de la noticia anterior).
- HazteLaPrueba.info (informaciones acerca de la prueba de VIH en América Latina).
- HIVMedicine.com (en español).
- Nature.com (revista Nature).
- ScienceMag.org (revista Science).
- VivirMejor.es («Sida, qué es», información y noticias acerca del sida).
- PortalSIDA (Información sobre VIH/SIDA en español)
Disidentes-opositores
Uno de cada 100 adultos de edades comprendidas entre los 15 y los 40 años está infectado por el VIH, el virus que provoca SIDA. Solamente 1 de cada 10 personas infectadas sabe que lo está. Se estima que en la actualidad hay más de 30 millones de personas viviendo con la infección por el VIH. Para el corriente año se espera que la cifra aumente a 40 millones.
Desde el principio de la epidemia se estima que 3,8 millones de menores de 15 años de edad se han infectado por el VIH y que 2,7 millones han fallecido. Más del 90% de esos niños han contraído el virus a través de sus madres seropositivas, antes o durante el parto o a través de la lactancia natural. Más de 8 millones de niños han perdido a su madre por causa del SIDA antes de cumplir los 15 años, y muchos de ellos también han perdido a su padre. Se calcula que esta cifra casi se duplicará para este año 2000.
El SIDA se convirtió en la gran epidemia del siglo XX, y la proyección a futuro sobre la expansión de esta enfermedad se transforma en una considerable carga para los sobrecargados sistemas asistenciales de la mayoría de los países afectados.
Muchos factores se encuentran afectados por el impacto del SIDA. Este impacto no se limita con exclusividad a las estadísticas sanitarias. Plantea además, un grave problema económico dado el alto costo que implica la asistencia médica de los pacientes. A su vez, el SIDA tiene una repercusión social, y ha modificado conductas y hábitos.
Las malas condiciones de vida, las dificultades para lograr un acceso fluido a los sistemas de salud y las carencias educativas de gran parte de la población, favorecen el crecimiento incesante de la epidemia.
Desde un punto de vista científico debe reconocerse que se ha avanzado en el conocimiento de la fisiopatogenia de la infección, los mecanismos de daño inmunológico, sus formas clínicas, su evolución a través del tiempo y la prevención y el tratamiento de muchas infecciones oportunistas que son la habitual causa de muerte de los pacientes. El empleo de drogas antiretrovirales mejoró y prolongó la sobrevida de muchos enfermos.
Pero la realidad nos muestra que la enfermedad todavía no tiene un tratamiento curativo, y es por esta razón, la lucha debe centrarse en adecuadas tareas de prevención en la lucha contra el SIDA. Y es la educación la clave de la prevención en la lucha contra el SIDA, y debe actuar como refuerzo en los sistemas de salud.
Aquellos países que no implementaron campañas de difusión ante la aparición de los primeros casos de la enfermedad están pagando un precio muy alto en vidas humanas perdidas. Las campañas han puesto especial interés en los aspectos preventivos. Las campañas deben llevar a la población un mensaje claro y directo, que no deje dudas acerca de las conductas de riesgo que pueden exponer al VIH, y cuál es la forma de evitarlas.
Se podría decir que en la actualidad la única vacuna es la buena información y que sólo hay algo más peligroso que el SIDA: La Ignorancia.
SIDA no te dejes llevar por la indiferencia.
Infórmate.
El SIDA es una etapa avanzada de la infección por el Virus de Inmunodeficiencia Humana (VIH). Se trata de un retrovirus que ataca las defensas del organismo y altera la capacidad para defenderse de las enfermedades ocasionadas por otros virus, bacterias, parásitos y hongos. El sistema inmunológico agrupa diversos tipos de células, entre otras los glóbulos blancos encargados de luchar contra los agresores externos. El VIH concretamente mata a un tipo de células, los linfocitos CD4 que integran el sistema inmunológico.¿Qué significa la palabra SIDA?
La palabra SIDA se forma con las iniciales de la expresión "Síndrome de Inmunodeficiencia Adquirida."
Síndrome: conjunto de signos y síntomas.
Inmuno: relativo al sistema de defensas.
Deficiencia: disminución.
Adquirida: alude al carácter no congénito.
Es decir que se ha desarrollado el SIDA sólo cuando se presenta un conjunto de signos y síntomas que indican que las defensas están disminuidas porque se contagió el virus. Es posible estar infectado con el VIH, es decir, ser VIH positivo o portador del virus, y todavía no haber desarrollado el SIDA. Desde el momento en que el virus ingresa al cuerpo hasta que aparecen los síntomas puede pasar mucho tiempo, entre 10 y 12 años, período que puede extenderse si se comienza un tratamiento temprano. Sin embargo, es necesario tener en cuenta que se trata de plazos promedio globales que varían de país en país y se modifican sustancialmente con el propio desarrollo de la epidemia en cada lugar y con la evolución de los tratamientos.
El virus del SIDA ingresa al organismo a través de la sangre, el semen y los fluidos vaginales y una vez incorporado ataca el sistema inmunológico. Este sistema está constituido por un conjunto de componentes que incluyen células, anticuerpos y sustancias circulantes que enfrente a todo elemento que sea reconocido como ajeno o extraño. Esto sucede, especialmente con los agentes infecciosos como bacterias, hongos, virus y parásitos.
Frente a la presencia de agentes infecciosos el sistema inmunológico moviliza para defenderse células llamadas linfocitos. Los linfocitos, al ser invadidos por el virus VIH pierden su capacidad para reconocer y enfrentar a los agentes extraños, los que aprovechan la oportunidad de esta caída de la vigilancia inmunológica para proliferar. Para multiplicarse, el virus pone en funcionamiento un mecanismo específico de los retrovirus por el cual copia su genoma (conjunto de información genética de un ser vivo) de ARN, en el ADN de la célula. La presencia del virus estimula la actividad reproductiva de los linfocitos pero, dado que tienen copiado el genoma del VIH, en vez de reproducirse, multiplican células virales.
A medida que el virus se reproduce, el organismo se hace cada vez más vulnerable ante enfermedades contra las cuales, en tiempos normales puede defenderse. A estas enfermedades se las denomina enfermedades oportunistas. La caída de las defensas no es masiva y uniforme sino que permite con mayor probabilidad la aparición de ciertas enfermedades: infecciones (las más frecuentes son las pulmonares, y también otras producidas por diversos virus, bacterias, hongos y parásitos), y distintos tipos de cáncer (los más comunes son lo que afectan la piel y los ganglios linfáticos).
Uno de los indicadores más evidentes del avance de la infección y del desarrollo del SIDA, es la aparición de estas "enfermedades oportunistas". Por eso se las considera "marcadoras" o "trazadoras". Marcan la presencia y evolución de la infección. A ellas se suman los efectos directos del virus en el organismo, que incluyen, entre otros, trastornos del sistema nervioso y del aparato digestivo. Cuando el portador del VIH desarrolla este conjunto de afecciones se lo considera un enfermo de SIDA.
Como se expuso anteriormente, puede suceder que el VIH, una vez ingresado al organismo permanezca "en reposo" dentro de los linfocitos invadidos. En esta situación, el paciente no tiene síntomas, por eso se lo llama portador asintomático. Sin bien no presenta síntomas el portador asintomático puede contagiar a otras personas sin saberlo.
En 1981, investigadores clínicos de Nueva York y California observaron en hombres homosexuales jóvenes, que habían gozado previamente de buena salud, un inusual conjunto de enfermedades poco frecuentes, en particular Sarcoma de Kaposi (SK) e infecciones oportunistas como la neumonía Pneumocystis carinii, como también casos de linfoadenopatías inexplicables y persistentes. Pronto se hizo evidente que estos hombres tenían un déficit inmunológico común, que se traducía en una disminución del sistema inmunológico celular, con una pérdida significativa de células TCD4.
La amplia diseminación del Sarcoma de Kaposi y de la neumonía por Pneumocystis carinii en personas jóvenes sin una historia clínica previa de terapia inmunosupresora no tenía precedentes. Es que estas enfermedades se habían detectado, en los Estados Unidos, en forma muy poco frecuente.
Antes de desatarse la epidemia del SIDA, la incidencia anual en los Estados Unidos del Sarcoma de Kaposi era del 0.02 al 0.06 por cada 100 mil habitantes. Como agregado, una forma más agresiva del Sarcoma de Kaposi, que por lo general afectaba a individuos jóvenes, podía observarse en algunas regiones del África.
La neumonía Pneumocystis carinii (PCP), una infección pulmonar causada por un agente patógeno al cual están expuestos la mayoría de los individuos sin mayores consecuencias, era extremadamente rara con anterioridad a 1981, salvo en aquellas personas que recibían terapia inmunosupresora, o entre los sujetos crónicamente mal nutridos, como sucedió con los niños de algunos países de Europa Orienta después de la Segunda Guerra Mundial.
El hecho de que hubieran sido hombres homosexuales los primeros en contraer SIDA en los Estados Unidos, llevó a pensar que el estilo de vida homosexual se relacionaba directamente con la enfermedad. Esto fue desechado al observarse que el síndrome era común a distintos grupos: drogadictos endovenosos masculinos y femeninos; hemofílicos y quienes habían recibido transfusiones de sangre; mujeres cuyas parejas sexuales eran hom
bres bisexuales; quienes recibían productos derivados de la sangre y niños nacidos de madres con SIDA o con historia de drogadicción endovenosa.
Varios expertos en salud pública llegaron a la conclusión de que el conjunto de casos de SIDA y el hecho de darse en diversos grupos de riesgo sólo podía explicarse si el SIDA era originado por un agente infeccioso transmisible a la manera del virus de la hepatitis B: por contacto sexual, por inoculación de sangre o de hemoderivados y de la madre infectada a su hijo.
Hacia 1983, numerosos grupos de investigación se habían concentrado en los retrovirus para hallar claves que condujeran a cómo se originaba el SIDA. Dos retrovirus recientemente reconocidos - HTLV-1 y HTLV-II - eran los únicos virus estudiados capaces de infestar a los linfocitos T, las células afectadas en personas con SIDA. El esquema de transmisión era similar al observado en pacientes con SIDA: el HTLV se transmitía por contacto sexual, de la madre a hijo o por exposición a sangre infectada.
En mayo de 1983, se publicó el primer informe que suministraba evidencias experimentales de una asociación entre un retrovirus y el SIDA. Después de haber detectado anticuerpos contra el HTLV-1 en un paciente homosexual con lifoadenopatías, un equipo dirigido por el doctor Luc Montaigner aisló un virus previamente no reconocido. El agente en cuestión fue luego denominado virus asociado a linfoadenopatías (LAV).
Recién en 1986 el Comité de Taxonomía Viral rebautizó a los diversos virus (HTLV-1 y HTLV-II, LAV) con el nombre de Virus de Inmunodeficiencia Humana (VIH).
El test serológicos (de sangre) desarrollados en 1984 han permitido a los investigadores llegar a importantes conclusiones. Un análisis retrospectivo de suero obtenido a fines de la década del 70, por ejemplo, asociado a estudios sobre hepatitis B en Nueva York, Los Ángeles y San Francisco, sugiere que el VIH ingresó en la población de los Estados Unidos en algún momento de fines de los años 70.
En otras partes del mundo, se observó una asociación cronológica similar al VIH y el SIDA. La aparición del VIH a partir del suministro de sangre a precedido o coincidido con la irrupción de casos del SIDA en todos los países y regiones donde se reportaron casos de SIDA. Un estudio serológico asociado el dengue y efectuado en el Caribe detectó que las primeras evidencias de infección por VIH en Haití surgieron en muestras obtenidas a partir
de 1979, y los primeros casos de SIDA en Haití y en los Estados Unidos se dieron a conocer a principios de la década del 80.
En África, entre 1981 y 1983, se registraron especialmente en Ruanda, Tanzania, Uganda, Zaire y Zambia epidemias clínicas de enfermedades crónicas y mortales como la meningitis criptocócica, Sarcoma de Kaposi progresivo y candidiasis del esófago. La primera muestra de sangre obtenida en África en la cual se encontró el VIH pertenece a un posible paciente con SIDA en Zaire, testeado con relación al brote, ocurrido en 1976, del virus Ebola.
Por otra parte, datos serológicos han sugerido la presencia de infección por VIH en Zaire desde 1959. Otros investigadores han detectado evidencia de VIH en tejidos de un marinero que falleció en Manchester, Inglaterra, en 1959.
El VIH recién se transformó en epidemia 20 ó 30 años después, quizás como consecuencia de las migraciones de zonas rurales a centros urbanos de países desarrollados, de individuos jóvenes, pobres y sexualmente activos, con el consiguiente retorno a su zona de origen e internacionalmente, como consecuencia de guerras civiles, turismo, viajes de negocios y tráfico de drogas.
SIDA: Cronología 1978 - 1997
1978 ð Hombres homosexuales en los Estados Unidos y en Suecia, como también heterosexuales en Tanzania y en Haití comienzan a mostrar signos de lo que luego pasará a denominarse: enfermedad VIH / SIDA.
1980 ð Se producen 31 muertes por SIDA en los Estados Unidos, incluyendo todos los casos conocidos con anterioridad.
1981 ð Los Centers for Discase Control de los Estados Unidos (Centros de Control de Enfermedades) observan un índice alarmante de una rara forma de cáncer (Sarcoma de Kaposi) en hombres homosexuales con antecedentes de buena salud. La primera denominación que se da a esta enfermedad es "gay cáncer", pero pronto lo rebautizaron GRID (gay related inmune deficiency).
Se denuncian 128 muertos por SIDA en los Estados Unidos.
1982 ð Los Centers for Discase Control (CDC) asocian esta nueva enfermedad con los hemoderivados y el contacto con sangre infectada.
Se utiliza por primera vez el término AIDS (acquired inmune deficiency sundrome).
El presidente de los Estados Unidos, Ronald Reagan, aún no ha pronunciado en público la palabra "SIDA" (AIDS).
Se funda, en la ciudad de Nueva York, la Gay Men Health Crisis, institución que suministra información sobre HIV / SIDA.
1983 ð Los CDC advierten a los bancos de sangre acerca de un posible problema con el suministro de hemoderivados.
El Instituto Pasteur, de París, descubre el virus HIV-1.
El presidente Ronald Reagan aún no ha pronuncia en pública la palabra "SIDA".
Se producen en los Estados Unidos 1.503 muertes por SIDA.
1984 ð El doctor Robert Gallo, de USA, alega haber descubierto el virus que causa el SIDA; sin embargo, lo hizo un año después del descubrimiento francés.
El presidente Reagan aún no ha pronunciado en público la palabra "SIDA".
Se producen en los Estados Unidos 3.498 muertes por SIDA, incluyendo la de Gactan Dugas, quien hizo el papel de "paciente cero" en la película "Y la banda siguió tocando".
1985 ð La Federal Drug Administration (FDA) de los Estados Unidos autoriza el primer test de anticuerpos contra el VIH.
Los productos derivados de la sangre empiezan a ser testeados en los Estados Unidos y en el Japón.
Se realiza la Primera Conferencia Internacional sobre SIDA en Atlanta, USA.
El presidente Reagan aún no ha pronunciado en público la palabra "SIDA".
Se funda en Los Angeles, AMFAR (American Foundation for AIDS Research).
Se producen en Estados Unidos 6.972 muertes por SIDA, incluyendo la del actor Rock Hudson.
1986 ð El ministro de Salud Pública de USA publica un informe sobre SIDA. Apela a la educación sexual.
Suiza inicia el testeo de productos sanguíneos. El presidente Reagan aún no ha pronunciado en público la palabra "SIDA".
Se funda ACT UP en Nueva York.
Se producen en Estados Unidos 12.077 muertes por SIDA.
1987 ð AZT o Zidovudina del laboratorio Glaxo Wellcome, se convierte en la primera droga contra el VIH aprobada por la FDA. La dosis recomendada es de una cápsula de 100 Mg cada 4 horas, sin suspender ninguna dosis.
Canadá suspende la distribución de derivados de sangre contaminados. Los Estados Unidos impiden el ingreso de inmigrantes y viajeros infectados por VIH.
Después de 6 años de silencio, el presidente Reagan utiliza por primera vez en público la palabra "SIDA". El vicepresidente George Bush es abucheado cuando sugiere que la prueba de anticuerpos contra VIH es obligatoria.
Se inicia en San Francisco el AIDS Memorial Quilt.
Se publica el libro "Y la banda siguió tocando", de Randy Shilts.
Se producen en Estados Unidos 16.358 muertes por SIDA, incluyendo la del coreógrafo de Broadway Michael Bennet ("A chorus line") y la del pianista Liberace.
1988 ð Estados Unidos prohíbe la discriminación a empleados federales VIH positivos. Estados Unidos envía por correo 107 millones de ejemplares de "Entendiendo el SIDA", un folleto del ministro de salud pública Everett Koop.
Se producen en Estados Unidos 21.074 muertes por SIDA.
1989 ð Haití suspende la distribución de hemoderivados contaminados.
La FDA aprueba el uso de pantamidina para la neumonía por Pneumocystis carinii. Después de dos años de intensas campañas por parte de ACT UP con referencia al costo de la AZT, el laboratorio Burroughs Wellcome reduce el precio en un 20%.
Se producen en Estados Unidos 27.666 muertes por SIDA, incluyendo a la estrella de televisión Amanda Blake.
1990 ð El presidente de Estados Unidos Reagan, se disculpa por su descuido ante la epidemia cuando fue presidente.
Se produjeron en Estados Unidos 31.418 muertes, incluyendo las del modisto Halston, el artirta Geith Haring y el adolescente hemofílico Ryan White.
1991 ð Se aprueba en los Estados Unidos la ddI (didanosina), del laboratorio Bristol Myers Squibb, un nucleósido inhibidor de la transcriptaza inversa, para el tratamiento del VIH / SIDA.
Según la Organización Mundial de la Salud (OMS), 10 millones de personas en el mundo son VIH positivas. Más de un millón pertenecen a los Estados Unidos.
El jugador profesional de básquetbol, Magic Johnson, transmite al mundo su condición de VIH positivo.
Kimberley Bergalis, que se infectó de su dentista, solicita al congreso de los Estados Unidos que los trabajadores de la salud sean sometidos obligatoriamente a un test de VIH. Se produjeron en Estados Unidos 36.382 muertes por SIDA.
1992 ð Se aprueba la venta en los Estados Unidos de DDC (salciabina) de laboratorios Roche, un inhibidor de la trascripción de la transcriptaza inversa para el tratamiento del SIDA.
Se realiza el primer ensayo clínico con drogas múltiples.
La FDA inicia la "aprobación acelerada" de drogas para que puedan llegar antes a las personas que tienen SIDA.
Se producen en Estados Unidos 40.685 muertes por SIDA.
1993 ð Los CDC redefinen el SIDA, incluyendo nuevas infecciones oportunistas.
Se aprueban el denominado "preservativo femenino".
En los Estados Unidos, la FDA se niega a realizar pruebas de sexo anal, alegando que la sodomía es ilegal en diversos Estados de la Unión.
Cuatro funcionarios franceses van a la cárcel por permitir que hemoderivados infectados ingresen en bancos de sangre franceses.
Investigadores europeos demuestran que recibir sólo AZT (monoterapia) en la enfermedad temprana no produce beneficios (Estudio Concorde).
Se producen en Estados Unidos 43.465 muertes por SIDA, incluyendo la del tenista Arthur Ashe y la del bailarín Rudolf Nuereyev.
1994 ð Se aprueba la venta en USA de D4T, del laboratorio Bristol Myers Squibb, un inhibidor nucleósido de la transcriptaza inversa.
Un aviso de Benetton muestra a Ronald Reagan con lesiones producidas por el sarcoma de Kaposi.
Se producen en Estados Unidos 46.810 muertes, incluyendo las de John Curry, patinador olímpico y la de Randy Shilts, autor del libro "Y la banda siguió tocando".
1995 ð Se aprueba el saquinavir, de Roche, para su venta en Estados Unidos. Es la primera droga de la familia de los inhibidores de las proteazas.
Se aprueba la venta en Estados Unidos de 3TC (lamivudina), inhibidor nucleósido de la transcriptaza inversa.
Alemania condena a cuatro personas por la venta de sangre contaminada.
Los Estados Unidos admiten que fue le Instituto Pasteur de Francia, y no Robert Gallo, el que descubrió el virus que origina el SIDA.
El campeón olímpico de saltos ornamentales, Greg Lougnanis, admite públicamente que tiene SIDA.
Se producen en Estados Unidos 43.652 muertes por SIDA, incluyendo la de Easy-E, estrella de rap "gangsta".
1996 ð Se aprueba en los Estados Unidos la venta de nevirapina, de Laboratorios Roxane. Es la primera droga para VIH de las denominadas inhibidores no nucleósidos de la transcriptaza inversa. Se aprueba en USA la venta de Ritonavir, del laboratorio Abbott, inhibidor de las proteasas.
Se Aprueba en USA Indinavir, de Merek, inhibidor de las proteasas.
Japón denuncia a la corporación Green Cross Pharmaceutical Corporation por comercializar sangre infectada.
Investigadores de la Universidad de San Francisco, USA, demuestran que el Sarcoma de Kaposi es producido por el virus herpes tipo-8.
El semanario Time dedica la portada al investigador David Ho y lo proclama "Hombre del Año".
Magic Johnson vuelve a jugar al Básquetbol. El boxeador Tommy Morrison anuncia que es VIH positivo.
Las muertes en 1996 incluyen al cineasta Peter Adair.
1997 ð Las muertes por SIDA, en el mundo, ascienden a 6.400.000 personas.
Se calcula que en todo el mundo hay 22 millones de personas VIH positivas, más que toda la población de Australia.
5. Aún hoy toda una incógnita:¿De dónde proviene el VIH?
Aún hoy es una incógnita la pregunta por el origen del virus VIH, causa del SIDA. Diversas teorías se han expuesto al respecto, pero aún no contamos con una respuesta acabada.
Una de estas teorías plantea que el VIH proviene de la sangre de chimpancés cazados por seres humanos y que se transmitió al hombre a principios de siglo. Esta teoría, publicada en febrero de 1998 ganó un amplio consenso entre numeroso científicos.
Otra teoría que se encuentra fuera del alcance de la capacidad científica, incluso en la actualidad, es que el VIH fue desarrollado como parte de un programa de armas químicas por algún gobierno.
También se ha pensado que el VIH es sólo un acompañante del SIDA, que es causado por las drogas intravenosas y los contactos sexuales anales, ayudado por otras drogas reactivas. Esta teoría fue desvirtuada por las personas pertenecientes a los denominados "grupos de riesgo" que no contraen el SIDA: se ha encontrado que poseen resistencia genética al VIH.
Totalmente desvirtuada es la teoría según la cual el VIH es una forma mutada de la fiebre porcina originada en Haití. Se ha comprobado que el VIH no se relaciona con la fiebre porcina.
La pregunta no tiene aún su respuesta. Pero nuevas teorías surgen. Y hoy la pregunta es si la epidemia del SIDA pudo ser activada por investigadores de la poliomielitis en las ex colonias belgas en África. ¿Se transmitió el SIDA de monos a seres humanos a través de una vacuna contaminada contra la poliomielitis?
Fines de la década del 50, exactamente febrero de 1959. África. Dos médicos, Arno Motulsky y Jean Candepitte. Realizan una investigación microbiológica de la malaria. Con la ayuda de médicos locales, juntan muestras sanguíneas del personal médico, pacientes en hospitales y del personal oficial de Leopolville. Un cuarto de siglo después, estas muestras de sangre llegan a los Estados Unidos, junto con otras recolectadas en diversas áreas del África. Estas muestras son analizadas para detectar la presencia de anticuerpos al virus que causa el SIDA. Una muestra emerge positiva en todos los análisis: tomada de un hombre africano anónimo. Constituye el espécimen más antiguo en existencia del virus de la inmunodeficiencia adquirida, o VIH. No se sabe qué sucedió con el hombre africano, pero durante las dos décadas desde que se tomó esa muestra de sangre - y antes de 1981, año cero para el SIDA - otros africanos y visitantes europeos que llegan a África se infectarán por HIV-1, la primera cepa identificada del virus. En aquel entonces, los médicos estaban perplejos, pero se tomaron muestras de sangre y, años después, resultaron ser HIV-1 positivas.
Lo inquietante en todos estos casos es que el 87% de las muestras conocidas de HIV-1 tomadas en África desde 1980 o con anterioridad a ese año, provienen de aquellas ciudades donde una vacuna oral contra la polio, o CHAT, fue suministrada a africanos entre 1957 y 1960. Una investigación sugiere que la vacuna estaba contaminada con un virus de inmunodeficiencia de un chimpancé que infectó a los seres humanos iniciándose así a la epidemia.
El escritor y periodista Edward Hooper se dedicó durante los últimos 8 años a investigar la teoría. Hooper manifiesta contar con fundamentos convincentes que apoyan esta teoría. Entre ellos pueden mencionarse:
· Una alta correlación entre el uso de la vacuna entre 1857 y 1960 y los brotes subsecuentes de HIV-1, el principal virus del SIDA.
· El primer caso confirmado de HIV surge de una muestra de tejido aún guardada procedente de Leopoldville, que coincide en tiempo y lugar con un ensayo clínico de envergadura de la vacuna realizado por Wistar Institute de Filadelfia (responsable de los ensayos realizados en África)
· Nadie pudo confirmar un caso de infección por HIV antes de 1957, el año en que comenzaron los ensayos de vacunas.
· El único pariente cercano del HIV es el virus de los simios hallado en los chimpancés comunes que mostraban síntomas de inmunosupresión, sugiriendo que pueden haber estado infectados por SIV.
El Instituto Wistar formó un comité de expertos independientes para que revisara las acusaciones. Este comité respondió que las posibilidades de que la vacuna se viera implicada eran remotas. Uno de los principales argumentos fue la exhibición del caso de un marinero de Manchester, Inglaterra, David Carr, fallecido aparentemente de SIDA en 1959. Según él informa Carr había regresado a Inglaterra a mediados de 1957, antes de que se comenzaran con los ensayos en el Congo. De ahí que la vacuna contra la polio no fue el origen del SIDA. El comunicado de Wistar sostuvo que: "Mientras este hombre viajaba al norte de África desde 1955, había regresado a Inglaterra en la primera mitad de 1957, antes de que se iniciara el ensayo en el Congo."
No obstante, una investigación del diario The Independent, en 1995, reveló que Carr, quien no había viajado al África, no se había infectado con el HIV. Hooper sostiene que esta revelación le restó credibilidad a la teoría de que la vacuna contra la polio nunca pudo haber sido el origen del SIDA.
Sin embargo otros existen otros problemas con la hipótesis de Hooper como, por ejemplo, que la vacuna contra la polio se ingería por vía oral, vía bastante más difícil de transmisión de HIV, aunque no imposible; ciertas objeciones a la teoría por parte de expertos en HIV que creen que la genética del virus indica un pasaje del chimpancé a los humanos algunos años antes de los ensayos de la vacuna en 1957; evidencias de que un segundo tipo de virus del SIDA, HIV-2, fue "naturalmente" transmitido de monos a humanos en varias oportunidades, probablemente a través de la cacería de estos animales; y, por último, en otras partes del mundo donde se usó la vacuna contra la polio, por ejemplo Europa Oriental, no experimentaron una epidemia similar de SIDA.
No pueden negarse los paralelismos entre el SIDA y la polio. En 1959, como ahora, existía una terrible enfermedad globalizada y, a la vez, grandes presiones para obtener la cura. Entonces, como ahora, los científicos no sólo estaban alimentados por intenciones nobles, sino también por razones egoístas que tienen que ver con el prestigio y las potenciales ganancias.
En una operación masiva, aparentemente no supervisada, africanos tomaron parte en los primeros ensayos masivos de CHAT entre febrero y abril de 1958. Se vacunaron en seis semanas 256 mil personas. Mientras tanto, 40 años después y debido a las turbulencias políticas existentes, se han interrumpido en la República Democrática del Congo las campañas de vacunación anti polio. Esta región es nuevamente el bastión de la enfermedad. Y aún hoy existe la incógnita: ¿una vacuna originó el SIDA?
Cada especie de virus busca su medio natural donde vivir y desarrollarse.
El virus del SIDA puede hospedarse en la:
Sin embargo, el contagio sólo es por:
- Sangre con sangre,
- Sangre con semen,
- Semen con fluido vaginal,
- De madre a hijo durante el embarazo, el parto, o durante la lactancia.
La vía sexual es la más habitual forma de contagio (75% de los casos).El HIV necesita entrar en el cuerpo para que se produzca la infección. Los fluidos sexuales provienen del pene de un hombre o de la vagina de una mujer, sea antes de, durante o después del orgasmo. Las pautas del sexo más seguro son modos de reducir el riesgo de transmitir el VIH durante la actividad sexual.
Las prácticas seguras no ofrecen ningún riesgo de transmisión del VIH. La abstinencia (nunca tener relaciones sexuales) es totalmente segura. El sexo con un solo compañero es seguro si ninguno de los dos está infectado y si nunca tienen sexo con nadie más.
· PRACTICAS INSEGURAS ð El sexo inseguro tiene un riesgo alto de transmitir el VIH. El más riesgoso es cuando la sangre o los fluidos sexuales tocan las áreas suaves, húmedas (las membranas mucosas) dentro del recto, vagina, boca, nariz o punta del pene. Estos pueden dañarse fácilmente lo que facilita la entrada del VIH al cuerpo. El contacto sexual vaginal o rectal sin protección es muy inseguro. Los fluidos sexuales entran en el cuerpo y dondequiera que el pene del hombre penetre puede causar rasguños pequeños que aumentan el riesgo de infección por el VIH. El compañero receptivo, probablemente tiene más riesgo de ser infectado aunque el VIH podría entrar en el pene, sobre todo si tiene cualquier herida abierta o si hay contacto durante mucho tiempo con la sangre o los fluidos vaginales infectados por VIH.
· PRACTICAS MÁS SEGURAS ð La mayoría de las prácticas sexuales lleva algún riesgo de transmitir el VIH. Para reducir el riesgo es necesario tomar ciertas precauciones.
· PREVENCION ð En la relación sexual el uso de preservativos es la forma más efectiva de evitar el contagio del virus y de otras enfermedades de transmisión sexual (ETS): sífilis, gonorrea, herpes, etc. Sin embargo, el uso incorrecto de los preservativos conspira contra su efectividad. Usar correctamente un preservativo es la mejor forma de prevención mecánica de todo contagio.
El preservativo, profiláctico, o condón, fue inventado por el Sr. J.W. Condom en Inglaterra para prevenir las enfermedades de transmisión sexual (ETS), llamadas también: Venéreas. Previene también el embarazo y no causa riesgo o daño. Es una vagina de látex que cubre el pene, e impide el intercambio de semen con los fluidos vaginales.
El preservativo debe usarse desde el comienzo mismo de la relación sexual, cualquiera sea el tipo de práctica que se trate: vaginal, anal o bucal. El preservativo debe colocarse después de la erección. Al colocarlo debe dejarse en la punta un espacio de 1cm. libre, sujetándolo con los dedos para expulsar el aire, y luego deslizarlo por completo hasta la base del pene. Al concluir el acto sexual y retirar el pene, debe sujetarse el preservativo desde su base anillada para evitar todo derrame de semen. Debe impedirse todo contacto de los fluidos corporales entre miembros de la pareja.
Recomendaciones: el preservativo no debe exponerse al calor; no debe lubricarse con sustancias aceitosas porque éstas deterioran el látex haciéndolo permeable. La lubricación debe hacerse con cremas solubles en agua; debe usarse sólo una vez, y desecharse.
También puede usarse un preservativo femenino para proteger la vagina o el recto durante el sexo (en la Argentina aún no se comercializa).Es un preservativo acondicionado con dos anillos uno grande y uno pequeño que lo ayudan a mantener fuera de la vagina. Si bien este preservativo ha sido aprobado para usarlo en prevención del VIH y las ETS en sexo vaginal, pero no ha sido aprobado para prevenir la transmisión del VIH y otras ETS en el uso anal. Es necesario tener en cuenta que el preservativo masculino y el femenino no deben usarse simultáneamente ya que se salen de lugar.
La responsabilidad por el uso del preservativo estuvo antiguamente reservada al hombre. Sin embargo, la defensa de la salud y de la vida no puede ni debe estar reservada sólo al hombre. Las mujeres tienen el deber y el derecho de protegerse y proteger a su pareja.
En la Argentina desde el año 1993 el Ministerio de Salud de la Nación a través de la ANMAT (Administración Nacional de Medicamentos, Alimentos y Tecnología), las propiedades físicas de los preservativos, realiza inspecciones periódicas a las empresas y publica los nombres de aquellos cuya venta se autoriza. De este modo debe verificarse que en el envase figure la fecha de vencimiento y la autorización del Ministerio de Salud, además la caja que los contiene debe incluir un folleto en castellano explicando su uso.
¿Qué sucede si ambas personas están ya infectadas? Algunas personas ya infectadas por el VIH no ven la necesidad de seguir las pautas del sexo más seguro con otras personas también infectadas. Sin embargo, es razonable protegerse. Si las personas ya infectadas no se protegen se exponen así a infecciones como herpes o sífilis, y estas enfermedades pueden ser muy serias. También puede ser posible "reinfectarse" con una versión diferente de HIV o con VIH ya resistente a algunos medicamentos antivirales.

Sexo entre mujeres y VIH
La transmisión del VIH entre mujeres no suele ser habitual. Sin embargo, se han reportado casos de transmisión del VIH entre mujeres como también el riesgo fundamentado de transmisión del VIH de mujeres a hombres, lo cual indica que las secreciones vaginales y la sangre menstrual son potencialmente infecciosa y que la exposición de las membranas mucosas a estas secreciones puede conducir potencialmente a la infección por VIH.
Hasta diciembre de 1998, se han reportado en los Estados Unidos 109.311 casos de mujeres con SIDA. De estas, 2.220 tuvieron contacto sexual con mujeres. Sin embargo, la gran mayoría corrió otros riesgos (tales como compartir jeringas, contactos sexuales con hombres de alto riesgo, o recibieron sangre o productos que contenían sangre).
Las mujeres con SIDA cuyo único riesgo reportado es él haber tenido contacto sexual inicialmente con mujeres, tienen alta prioridad en el seguimiento de las investigaciones. Hasta diciembre de 1998, ninguna de estas investigaciones había confirmado la transmisión del VIH entre mujeres, ya sea porque se identificaron otros riesgos o debido a que muchas mujeres se negaron a ser entrevistadas.
¿Cuáles son las conductas que ponen en riesgo de infección por VIH a las mujeres que tienen contacto sexual con mujeres (MSM)? Se han llevado a cabo investigaciones sobre conductas de riesgo de mujeres que tienen contacto sexual con mujeres. Estas investigaciones han sido por lo general muestreos convenientes de esta clase de contacto sexual que difieren en calidad, localización, y definición del propio contacto. Como resultado, los hallazgos no pueden generalizarse a todas las poblaciones de esta clase. Estas investigaciones sugieren que algunos grupos de MSM tiene relativamente altos índices de conductas de alto riesgo, tales como compartir jeringas y contacto sexual sin protección vaginal con hombres gays/bisexuales y drogadictos endovenosos.
A pesar de que la transmisión de mujer a mujer del VIH es aparentemente rara, el contacto sexual entre mujeres puede considerarse un medio de transmisión posible entre MSM. Estas mujeres deben saber:
ð Que la exposición de la membrana mucosa, por ejemplo la boca (especialmente tejido no intacto) a secreciones vaginales y sangre menstrual es potencialmente infecciosa, en particular durante la infección por VIH temprana y tardía, cuando la cantidad de virus en sangre se presume alta.
ð Que los preservativos deben utilizarse consistente y correctamente. Cada vez en el contacto sexual con hombres o con aparatos sexuales. Estos no deben ser compartidos.
ð Su propio status y el de su pareja en relación con el VIH. Este conocimiento permite a las mujeres no infectadas iniciar y mantener cambios en la conducta que reducen el riesgo de infectarse. Para aquellas mujeres infectadas, puede ayudar a comenzar un tratamiento temprano, evitando infectar a otros.
8. Sexualidad entre hombres y VIH
Las enfermedades y las muertes relacionadas con el VIH en los Estados Unidos y en el mundo han tenido históricamente un impacto tremendo entre hombres que tienen contacto sexual con hombres (MSM). Información reciente de la prevalencia del VIH y las conductas de riesgo sugieren que los hombres jóvenes gays y bisexuales, siguen corriendo riesgos de infección por VIH y otras enfermedades de transmisión sexual (ETS).
La investigación entre hombres gays y bisexuales sugiere que algunos individuos, en la actualidad, están menos preocupados que en el pasado acerca de la posibilidad de infectarse y se inclinan a correr más riesgos. Se ha demostrado que las conductas de algo riesgo aún continúan en algunas poblaciones de MSM, incluyendo aquellos que están infectados por VIH. A medida que aumenta el número de hombres gays y bisexuales que viven con el VIH, deben realizarse esfuerzos mayores para llegar a ellos con intervenciones relacionadas con las conductas que pueden ayudarlos a proteger su propia salud y prevenir la transmisión a otros.
· CENTROAMERICA: GAYS CONDENADOS ð En El Salvador, Raimundo, un hombre gay de 27 años, yace en la cama en un pabellón de uno de los hospitales públicos que existen en ese país. Raimundo tuvo un amigo norteamericano, Frank, que vivió un año en la capital, San Salvador, en 1993, trabajando en turismo. Frank, que vive en Los Ángeles también tiene SIDA y toma una costosa combinación de medicamentos antiretrovirales que lo mantienen en buena salud. Pero Raimundo, que ahora pesa 45 kilos y que padece una variedad de infecciones oportunistas, espera la muerte, "No puedo tragas, no puedo comer, mi boca está llena de hongos". Su país no le suministra ninguna clase de medicamentos antiretrovirales, cuyo costo supera los 700 dólares mensuales.
Raimundo ganaba 280 dólares al mes en una fábrica cosiendo camisas de una marca para una empresa norteamericana que las vende en Nueva York a 65 dólares cada una. De todos modos, Raimundo hace dos años que no trabaja desde que se enfermó. Cuando no está internado en el hospital, vive con su madre y tres hermanas menores en un apartamento de un solo ambiente en el centro de San Salvador.
Raimundo no culpa a Frank de su situación. "No sabía mucho sobre SIDA. Nos enamoramos y no pensé siquiera en usar un preservativo. Pero hubiera deseado que mi país me tratara mejor. Me habría gustado tener una vida." Raimundo tiene fotos junto a Frank tomadas hace siete años. Ambos tienen bigotes y exhiben sus músculos, enfundados en remeras sin mangas y jeans. No hay ningún parecido con la figura esquelética que yace en la cama. Raimundo, en aquel momento, tenía 19 años, Frank, 26.
Raimundo y Frank continúan escribiéndose y este último había planeado visitarlo en Navidad. "Le rogué no viniera. No hubiera podido tolerar que me viera en este estado."
Apenas a unos pocos kilómetros de donde yace Raimundo se encuentran todos los medicamentos que necesitaría para recuperarse de sus infecciones. Pero están en cajones bajo llave en las sedes de las empresas farmacéuticas internacionales que los fabrican. Muchas de las empresas son de origen norteamericano. En la vecina Guatemala, los hombres gays tienen temor de revelar su condición de VIH positivos a los trabajadores sociales. "Tengo que ocultarle a mi familia el hecho de que tengo SIDA - confiesa Mario que proviene de una familia católica tradicional. - Pero si supieran que soy gay, me echarían a la calla." Pero Mario no ignora que a medida que se enferme más, le será más difícil ocultar a su familia su condición. En Guatemala, es común que las personas con SIDA sean echadas a la calle por sus familias. Y, si son gays, la situación puede ser mucho peor.
Las historias de Raimundo y Mario no son la excepción. Cada año, mueren de SIDA en Centroamérica alrededor de 1.500 hombres gays. La mayoría tiene menos de 35 años y la mayoría sufre muertes horribles por las infecciones oportunistas no tratadas que desbastan sus organismos. Sólo en Costa Rica el sistema de salud pública provee de medicamentos antiretrovirales a todos los que los necesita. En Honduras, El Salvador, Guatemala y Nicaragua, sólo el 5% de las personas viviendo con SIDA tienen acceso a las drogas antiretrovirales.
La revolución que desató el SIDA y la accesibilidad a los medicamentos ha cambiado considerablemente las vidas de los hombres gays con VIH en los Estados Unidos y en Europa, pero hay poco o ningún cambio en el hemisferio sur.
"Puertas Abiertas"
Podemos considerar como "puertas abiertas" para el contagio del SIDA a aquellas prácticas que por ser irresponsables, accidentales, o no suficientemente controladas pueden, en forma ocasional, transmitir el virus de un portador a una persona no portadora. Por ejemplo:
* Intercambiar máquinas de afeitar y otros objetos cortantes personales.
* Intercambiar el cepillo de dientes.
* Tatuarse con agujas sin esterilizar.
Es necesario tener en cuenta que en el caso de pequeñas heridas de superficie, para que haya contagio la sangre "expuesta" debe comprometer de algún modo el torrente sanguíneo. La odontología, la acupuntura, la pedicuría, por depender de profesionales habilitados a tal efecto son sólo "puertas" hipotéticas: en la práctica, las técnicas de esterilización excluyen la posibilidad de contagio. Los odontólogos y médicos que practican cirugía menor en sus consultorios, cuentan en la actualidad con la información e instrumentos quirúrgicos necesarios (material descartable, etc.).
Las transfusiones y donaciones de sangre, el uso de material quirúrgico y cualquier otra forma profesional controlada de utilización de sangre y sus derivados, son situaciones de riesgo prácticamente inexistente.
Actualmente, la organización sanitaria y la información permiten usar todas las técnicas de control y prevención:
* La sangre donada debe someterse obligatoriamente a teste.
* Los materiales quirúrgicos e instrumentales son adecuadamente esterilizados, o son desechables.
* La práctica odontológica habitual se desarrolla en condiciones de prevención y asepsia que eliminan el riesgo de contagio.
La donación o transfusión de sangre prácticamente no implica riesgo porque, actualmente, los controles sanitarios excluyen ese peligro, que sí existió cuando se ignoraba la forma de comportamiento y transmisión del virus.
El contagio a través de la saliva, las lágrimas, o el sudor es inexistente a causa de la baja concentración del virus en esos líquidos. Hasta el presente no se ha registrado caso alguno de contagio por esas vías.
PREVENCION SANGUINEA ð Las personas que por razones de hábito o medicación deben inyectarse frecuentemente, deben usar jeringas y agujas descartables, porque esta vía es la más usual forma de contagio. Las personas infectadas no deben, en ningún caso, donar sangre u órganos. Las transfusiones de sangre deben hacerse en establecimientos que cumplan con las normas de control y prevención vigentes.
USO DE JERINGAS ð En Estados Unidos más de un millón de personas se inyectan drogas con frecuencia, con un alto costo a la sociedad de más de 50 billones de dólares al sector salud, pérdidas de productividad, accidentes y crímenes. Quienes se inyectan drogas se exponen a contraer el VIH o a la hepatitis.
Se calcula que en los EE.UU. la mita de los nuevos casos de infección con VIH se presentan en Usuarios de Drogas Intravenosas (UDIs).El uso de drogas inyectadas es la fuente de infección de la mitad de todos los casos de bebés con VIH en los recién nacidos. La gran mayoría de los UDIs saben que al compartir las jeringas se arriesgan a contraer el VIH y otras enfermedades. Sin embargo, no hay suficientes agujas / jeringas, disponibles y las que hay son muy costosas para los UDIs.
Los programas de intercambio de agujas / jeringas (NEPs) distribuyen agujas / jeringas limpias y se deshacen de las usadas por UDIs y generalmente ofrecen una variedad de servicios relacionados al caso, incluyendo servicios de referencia a programas de tratamientos por uso de drogas, consejería y pruebas de detección del VIH.
Un estudio a nivel mundial comparó las tasas de infección de UDIs con VIH en 81 ciudades con NEPs y en ciudades que no tenían NEPs. En las 52 ciudades sin NEPs, la tasa de infección aumentó un promedio del 5,9% anual. En las 20 ciudades con NEPs, la tasa de infección con VIH se redujo en un 5,8% anual. El estudio concluyó que aparentemente los NEPs tienden a reducir los niveles de infección con VIH de los UDIs. Diversas investigaciones han concluido que los NEPs pueden reducir la cantidad de nuevas infecciones y aparentemente no incrementan el uso de drogas en UDIs o en la comunidad en general.
Una estrategia más amplia para prevenir la infección del VIH en UDIs debe incluir esfuerzos para incrementar la disponibilidad de agujas esterilizadas, y un mayor acceso a programas de tratamiento de drogas y esfuerzos de prevención para el uso de las mismas.
Sin tratamiento, existe una probabilidad de 16 - 40% que una mujer le pueda transmitir el virus a su hijo. En el ámbito mundial en 1997, 2.1 millones de mujeres se infectaron con VIH. Aproximadamente 590.000 niños también se infectaron, la mayoría de ellos vía transmisión perinatal. En 1997, en los países en vías de desarrollo un 25 - 35% de los hijos de mujeres VIH positivas nacieron con VIH.
Con respecto a sí corren el mismo riesgo todas las mujeres es necesario tener en cuenta que esto no es así. Las desigualdades económicas en el ámbito mundial aseguran un desequilibrio muy grande entre las mujeres de países en vías de desarrollo y las mujeres de países industrializados con respecto a la prevención del VIH, consejería, la prueba del VIH, y el acceso al AZT y otras drogas que pueden prevenir la transmisión perinatal. La mayoría de los niños VIH positivos nacen en países en vías de desarrollo. Mundialmente, se estima que a diario 1.600 niños menores de 15 años contraen el VIH.
La transmisión perinatal puede reducirse para ello es necesario:
ð Prevenir que la madre contraiga el VIH;
ð Proveer pruebas para detectar el VIH;
ð Proveer servicios gratuitos o de bajo costo;
ð Proveer acceso a drogas anti-VIH durante el embarazo;
ð Recomendar que las madres VIH positivas no amamanten a sus bebes y proveer alternativas viables de amamantamiento.
La transmisión perinatal no se puede prevenir si la mujer desconoce que es VIH positiva. De cada 10 mujeres VIH positivas en los países en vías de desarrollo más de 9 desconocen estar infectadas. En los EE.UU. muchas mujeres descubren ser VIH positivas al acudir a su examen prenatal o cuando el recién nacido recibe resultado positivo a al prueba de VIH. El acceso a cuidados médicos antes y después del nacimiento es crítico para la reducción de la transmisión perinatal del HIV. No existe este acceso para muchas mujeres en los EE.UU. y mundialmente. El 32% de las mujeres no recibe ningún tipo de cuidado prenatal institucionalizado, el 40% de mujeres dan a luz afuera de los hospitales.
Los niños VIH negativos que se alimentan con leche materna de una mujer VIH positiva corren un algo riesgo de contra el VIH. El 5% de niños en países en vías de desarrollo se infectan por medio de la leche materna, y el riesgo de transmisión del VIH aumenta el 3% cada año que el niño continúa lactando. Es posible prevenir la infección del 10% de los niños que han estado expuestos al contagio por vía perinatal si son alimentados con leche en polvo u otros substitutos de la leche materna.
9. Pruebas diagnósticas
· Pruebas Serologicas De Deteccion Del Vih.
Se denomina pruebas serológicas a las realizadas sobre el suero, uno de los componentes de la sangre, para detectar anticuerpos. De este modo existen análisis serológicos para detectar distintos tipos de enfermedades: hepatitis B, sífilis, chagas, toxoplasmosis y VIH. Habitualmente se usa la expresión "seropositivo" como sinónimo de VIH positivos, pero ambos términos no significan lo mismo: la persona VIH positiva es seropositiva para el VIH.
La primera prueba que suele hacerse para detectar la presencia del virus es conocida como ELISA - Enzyme Linked Immuno-sorbent Assay (prueba de inmunoenzimática)-. Existen otras similares pero esta es la más frecuente. Esta prueba, como toda prueba serológica no reconoce el virus, sino los anticuerpos generados por el organismo para defenderse de él. Es decir, si hay anticuerpos, hay virus.
Toda prueba diagnóstica posee dos características: la sensibilidad y la especificidad. La primera se refiere a la capacidad de detectar la presencia de determinada sustancia; la segunda se refiere a la capacidad de excluir toda sustancia que no sea la efectivamente buscada.
ELISA es una prueba muy sensible, ya que ante la mínima presencia de anticuerpos del virus, e incluso elementos similares, dará un resultado positivo. Si el estudio da negativo es porque efectivamente el virus no está presente. La alta sensibilidad de esta prueba puede dar como resultado "falsos positivos" ante anticuerpos similares, lo que obliga a realizar una prueba confirmatoria. A las personas con resultado positivo, se les realiza una segunda prueba, más específica y menos sensible, para confirmar la presencia de anticuerpo de VIH y eliminar del grupo de los "positivos" a las personas que no están infectadas por el virus.. La más frecuente es la Western-blot.
Hay un período que se denomina "período ventana" y se utiliza para dar cuenta del tramo inicial de la infección durante el cual los anticuerpos generados por el organismo no son detectados por las pruebas serológicas habituales. Es necesaria una determinada cantidad de anticuerpos para que las pruebas puedan detectarlos. Este período se extiende desde el ingreso del virus al organismo hasta el momento en que este genera el número de anticuerpos necesario para ser captados por las pruebas de laboratorio. Puede durar tres meses, o más. Por esta razón es aconsejable reiterar las pruebas cada tres meses a lo largo de un año.
Durante el "período ventana" las personas infectadas son seronegativas ya que el resultado de los estudios es negativo. Pero más allá de que no se detecten los anticuerpos en sangre, el período ventana es un período de alta contagiosidad durante el cual el virus se está multiplicando de manera muy rápida.
El común denominador de los tratamientos aplicados en la actualidad es la combinación de distintas drogas antiretrovilares, comúnmente llamada "cóctel". Estos "cócteles" reemplazaron a las terapias tradicionales de una sola droga, que sólo se mantienen en el caso de las embarazadas VIH positivas. Las diferentes drogas tienden a impedir la multiplicación del virus y, hacen más lento el proceso de deterioro del sistema inmunitario. El "cóctel" se compone de dos drogas inhibidoras de la transcriptaza reversa (las drogas: AZT, DDI, DDC, 3TC y D4T) y un inhibidor de otras enzimas, las proteasas.
Al inhibir diferentes enzimas, las drogas intervienen en diferentes momentos del proceso de multiplicación del virus, impidiendo que dicho proceso llegue a término. La ventaja de la combinación reside, justamente, en que no se ataca al virus en un solo lugar, sino que se le dan "simultáneos y diferentes golpes". Los inhibidores de la transcriptaza inversa introducen una información genética "equivocada" o "incompleta" que hace imposible la multiplicación del virus y determina su muerte. Los inhibidores de las proteasas actúan en células ya infectadas impidiendo el "ensamblaje" de las proteínas necesarias para la formación de nuevas partículas virales
Los estudios de carga viral miden la cantidad de virus en sangre (no los anticuerpos) y no constituyen pruebas eficaces para el diagnóstico de la enfermedad sino que son útiles, en combinación con el recuento (o dosaje) de linfocitos CD4, como indicadores de la evolución de los pacientes. En este momento existen tres métodos reconocidos para estudiar la carga viral (NABSA, BDNA, y PCR).Para comparar los resultados a lo largo del tiempo conviene utilizar siempre el mismo método. Los estudios de dosaje de linfocitos CD4 como los de carga viral, deben realizarse estando el paciente sin ningún proceso infeccioso en curso, no habiendo recibido una vacuna durante el último mes, y en un estado psicológico no alterado, pues estas situaciones alteran sensiblemente el resultado de los análisis.
A partir del momento en que se detecta la infección, lo más importante es averiguar cuál es el estado inmunológico del paciente a través del recuento de linfocitos CD4 (indicadores de la capacidad de defensas del organismo) y de la cantidad de virus circulante en la sangre (lo que se denomina carga viral). La caída de linfocitos CD4 por debajo de un valor límite - que se ha fijado actualmente en 500/mm - marca un deterioro inmunológico que hace prever la aparición de las enfermedades oportunistas.
El análisis viral sirve entonces como un factor pronóstico que orienta sobre cuál debe ser el tratamiento específico y cuándo comenzarlo. El consenso mayoritario es comenzar el tratamiento cuando los linfocitos CD4 estén por debajo de las 500 células/mm3, y la carga viral entre 5.000 y 10.000 copias/ml, aunque no hayan aparecido aún síntomas menores (diarreas, fiebre inexplicable, candidiasis, herpes zoster) o las enfermedades oportunistas.
Las razones por las cuales estas drogas no erradican totalmente el virus son de distinto tipo. Para multiplicarse el virus utiliza el sistema reproductivo de las células en que se introduce. Cabe ahora agregar que no todas las células tienen la misma velocidad de reproducción (algunas tardan horas; otras, semanas, y otras, como las neuronas, no se reproducen).Se establece entonces la siguiente cadena:
1) las drogas sólo pueden actuar cuando el virus se está multiplicando;
2) a su vez, el virus sólo puede multiplicarse cuando la célula se está reproduciendo y
3) por lo tanto, las drogas podrán actuar en aquellas células que se estén reproduciendo y les será imposible entrar en aquellas que estén en período de latencia.
Existen órganos - como por ejemplo los que componen el sistema nervioso central o los testículos - conocidos como "santuarios" que poseen barreras naturales que hacen prácticamente imposible el ingreso de las drogas. El hecho de que en los cócteles se mantenga el AZT obedece a que es la única que actúa eficazmente en el sistema nervioso central adonde no llegan las drogas más modernas.
Las investigaciones han detectado varios "sitios blancos" en el ciclo evolutivo del virus que, en teoría - e incluso en experimentos "in vitro" - constituyen lugares clave en los cuales podrían actuar diferentes tipos de antirretrovirales. Sin embargo, sólo los inhibidores mencionados anteriormente - que actúan en dos de esos sitios - se encuentran probados efectivamente en el tratamiento de pacientes.
En los últimos tres años y a partir del uso de las terapias múltiples, se redujo significativamente la mortalidad y la aparición de enfermedades oportunistas en enfermos de SIDA bajo tratamiento. No es posible dar una receta única de combinación de antirretrovirales ya que cada paciente es un caso particular en función de su historia clínica individual y de la cepa del virus con el cual se halla infectado. A medida que transcurre el tiempo, el virus muta y se hace resistente a determinadas drogas, por lo cual, estas dejan de ser efectivas para dicho paciente, aunque sean eficaces para otros.
Es importante asegurar la regularidad de las tomas de medicación en los tratamientos combinados actuales, pues la discontinuidad permite que el virus se haga resistente. A la continuidad suele verse afectada tanto por dificultades en la provisión de drogas como por el abandono temporal del tratamiento por parte del paciente: uno de los principales inconvenientes es que los cócteles implican tomar entre 10 y 15 pastillas diarias, en diferentes horarios y formas de ingesta.
El único caso que en se mantiene el tratamiento con una sola droga lo constituyen las embarazadas VIH positivas. En la Argentina la normativa vigente con relación al tratamiento de las mujeres embarazadas VIH positivas, y que además es similar a la de otros lugares del mundo, establece que las madres seropositivas deben recibir AZT a partir de la semana 14 del embarazo hasta el momento del parto (momento en que se les suministra por vía endovenosa), pues no están comprobados los efectos de la combinación de drogas sobre el bebe en gestación. Luego del parto, la madre puede retomar la terapia triple, y debe evitar el amamantamiento (siempre que existan alternativas alimentarías adecuadas).Por su parte, el recién nacido recibe AZT por seis semanas consecutivas. Con estas precauciones, la transmisión del virus de madre a hijo se reduce del 30% al 8%.
En los últimos tiempos, y como consecuencia de las terapias antirretrovirales, se difundieron algunos conceptos erróneos como:
a.- "Negativización" ð para referirse a las personas infectadas a quienes no se les detecta virus en sangre mediante los estudios de carga viral. Un proceso de negativización implicaría la desaparición de los anticuerpos detectados con las pruebas serológicas, no la disminución del virus en la sangre que es lo que mide la carga vial. No es cierto que por tener menor cantidad de virus desaparezcan los anticuerpos; mucho menos que se haya eliminado el virus del organismo.
b.- "Eliminación o erradicación del virus" ð para referirse a las personas infectadas a quienes no se les detecta virus en sangre mediante los estudios de carga viral. La disminución de la cantidad de virus no implica la desaparición de la infección, sino su control relativo a partir del tratamiento. Esto quiere decir que se retrasa la aparición de las enfermedades que implican el SIDA, lo que efectivamente mejora la calidad y esperanza de vida de las personas portadores.
c.- "Cronificación de la enfermedad ð La esperanza en las investigaciones sobre nuevos tratamientos es la de transformar la enfermedad en crónica (Como otras, también incurables, pero que preservan la vida del paciente a través de terapias permanentes).Sin embargo, no hay que confundir la esperanza con algo ya conseguido.
· Vacunas En Estudio ð Tras el congreso internacional realizado en Vancouver en 1996, con la participación de 15 mil expertos y miembros de organizaciones no gubernamentales de todo el mundo, el Dr. Montaner aporta su opinión en el marco de la polémica: "Dudo en la efectividad clínica de la vacuna GP120". Se refirió así al tipo de compuesto proteínico que estimula a las células defensivas y a la vez crea anticuerpos contra el virus.
Desde mediados de los '80 se trabajó sobre la GP120 en los Estados Unidos, pero en 1994 el Instituto Nacional de Alergias y Enfermedades Infecciosas, que tenía a su cargo la aprobación del presupuesto de investigación, vetó el inicio de la última fase de ensayos clínicos en 10.000 voluntarios. Un diario de Chicago había publicado que cinco personas vacunadas en la primera fase presentaban el virus en la sangre. Algunos de los nuevos portadores eran drogadictos y aparentemente se habían infectado con agujas contaminadas. La negativa norteamericana tuvo el siguiente fundamento: "Las vacunas deben servir inclusive para prevenir el contagio en situaciones de 'algo riesgo' ". Al margen del veto norteamericano, la Organización Mundial de la Salud abrió el camino para continuar los estudios de la GP120 en otros países. Tailandia y Uganda apuestan al ensayo clínico, con este compuesto producido por las compañías norteamericanas Genevax y Chiron
En la actualidad, se lleva a cabo el análisis de otro tipo de vacunas de las cuales se destacan:
· Basadas en el ADN: Estos productos que se están investigando a nivel de laboratorio, consisten en "fragmentos virales", que al ser inyectados en el organismo pasan a formar parte de la maquinaria celular. Una vez incorporados, los fragmentos producen proteínas típicas del virus, que no son infectivas, porque no se trata del virus completo, sino de una parte, pero resultan suficientes como para activar el batallón inmunitario.
De este modo, un individuo sano genera anticuerpos control el VIH y en caso de infectarse, su sistema inmunitario estará preparado de antemano para el ataque. Los laboratorios norteamericanos Merck y Apollon llevan realizados estudios en monos "con buenos resultados" - según informaron - y la Administración de Drogas y Alimentos (FDA) de los Estados Unidos ya dio luz verde para iniciar la primera etapa clínica en individuos sanos.
· De origen combinado: La compañía francesa Pasteur-Merieux-Connaught está evaluando la efectividad de una combinación de GP120 y ALVAC (otro tipo de vacuna de ADN).Los resultados obtenidos hasta ahora son auspiciosos.
· Cepas Resistentes A Drogas ð Tres equipos de investigación han encontrado pruebas de que cepas del VIH resistentes a las drogas se están diseminando en la actualidad en los Estados Unidos y en Europa entre personas sexualmente activas.
Desde el momento en que los tres grupos de investigación descubrieron formas de virus altamente resistentes a las multidrogas que han surgido a la superficie en los últimos 18 meses, surge el temor de que se trata del comienzo de una tendencia que puede convertir en inútiles a los tratamientos para aquellas personas que se infectarán en el futuro. Esto significa que es necesario identificar tempranamente aquellos casos resistentes a las drogas.
El Dr. Martin Markowitz, del Aaron Diamond Research Center de nueva York condujo un equipo de investigadores de nueva York y de Los Ángeles quienes analizaron el VIH hallado en 77 hombres y tres mujeres que se habían infectado, en promedio, en menos de dos meses. Esto significa que los científicos pudieron recuperar de la sangre de los pacientes las mismas cepas de virus que ingresaron originariamente en sus organismos a través del contacto sexual. El 16% de las personas eran portadores de virus que poseían mutantes conocidas que confieren resistencia a las drogas utilizadas en la Terapia Antirretroviral Altamente Activa (HAART).Inclusive, más pacientes - el 26.8% - tenían virus capaces de crecer en tubos de ensayo a pesar del bombardeo de varias drogas anti VIH. Eso equivale a afirmar que existen más tipos genéticos de resistencia en el VIH de lo que los científicos creyeron hasta el momento. Existen evidencias de que los miembros de la población con tratamiento HAART pueden transmitir el VIH a sus compañeros sexuales, y en algunos casos pasando formas del virus altamente resistentes a las drogas. Las implicancias que esta situación tiene en materia de salud pública en el tratamiento con drogas pueden ser mucho menos triunfantes.
· Nutricion ð Muchos pacientes con VIH se ven afectados por el síndrome de desgaste cuyos síntomas incluyen una gran pérdida de peso, diarrea crónica o debilitamiento, y fiebre constante o intermitente por lo menos por 30 días. El síndrome es clasificado como una enfermedad que define el SIDA. Todas las personas con el VIH deberían seguir las prácticas de seguridad alimenticia, debido a que sus sistemas inmunes debilitados las hace especialmente vulnerables a enfermedades causadas por alimentos. La diarrea causada por estas enfermedades puede conducir al síndrome de desgaste o empeorarlo.
Para prevenir enfermedades causadas por alimentos, las personas con el VIH deben evitar productos lácteos no pasteurizados, lavarse las manos y lavar los utensilios con agua caliente y jabón al preparar comidas, y cocinar bien los alimentos para matar bacterias dañinas. No deben comerse huevos crudos ni pescados o mariscos crudos como ostras, almejas, sushi y sashimi.
· Contexto Social Y Afectivo ð La contención psíquica y el apoyo afectivo de los familiares y amigos del enfermo actúan de manera importante en el resultado de los tratamientos. Del mismo modo, las condiciones socioeconómicas de los pacientes tienen fuerte incidencia en el desarrollo de la enfermedad. Hay algo que queda claro: los virus se refuerzan cuando hay miseria o angustia. Está demostrado que pacientes desafectivizados y discriminados muestran niveles bajos de linfocitos y de CD4, elementos utilizados para medir el nivel de las defensas del organismo.
· Enfoques Terapeuticos No Convencionales ð Estos enfoques, conocidos también como terapias alternativas, se han multiplicado sorprendentemente en nuestro país, particularmente en personas con VIH. La Ciudad de Buenos Aires, por ejemplo, ofrece disciplinas que van desde la homeopatía, el reiki, o la programación neurolingüística, hasta el naturismo y la acupuntura.
Carlos Blanco es un terapeuta alternativo argentino y plantea que estas disciplinas trabajan con los planos físico, espiritual y emocional, intentando restablecer la armonía supuestamente rota por la enfermedad. Plantea que hay factores que determinan una baja de las defensas y que estos son: el miedo, la desolación, la desesperanza. Estos enfoques se proponen ayudar a levantar las defensas y mejorar el equilibrio emocional del individuo. Estas formas de terapia no se oponen a las terapias convencionales, sino que son complementarias.
ð Reiki: Blanco plantea que el reiki logra actitudes diversas. "Quien realiza los ejercicios está más sensible a lo que le toca vivir, ya se trate de su propia sexualidad, la discriminación que inevitablemente sufren quienes viven con el VIH, o las colas interminables para obtener medicamentos gratuitos en el Ministerio de Salud y Acción Social" Sostiene que una de las mayores virtudes del reiki es la harmonización de la energía: libera lo que está bloqueado, permite expresarse emocionalmente a través del llanto y la palabra, ayudada a liberar pesadas cargas de encima.
ð Homeopatía: Es una disciplina aceptada por la medicina tradicional. Surgió a fines del siglo XVIII cuando un alemán, Samuel Hahnemann, descubrió que un enfermo con fiebre se curaba con la quinina, mientras que si por error se suministraba quinina a una persona sana, se enfermaba. Hahnermann pensó que todas las sustancias que producían determinados cuadros en personas sanas, tenían un efecto curativo en la persona enferma con esos mismos síntomas. Se trataba de la curación por los semejantes. El doctor Carlos Grosso, homeópata argentino, practica esta disciplina que ayuda también a las personas que viven con SIDA. El Dr. Grosso plantea que la homeopatía, en el caso del SIDA, funciona como cualquier otra enfermedad, él homeópata toma los síntomas y trata de averiguar todo lo posible acerca de cada uno de ellos y deduce qué remedio conviene aplicar. Sostiene que: "... no pueden curar el efecto del SIDA que es ir derrumbando el sistema inmunológico, pero sí logran contenerlo, en gran parte."
ð Visión Naturista: En Buenos Aires, la doctora Beatriz Rodríguez atiene personas con VIH, a partir de una concepción alimentaría que se remonta a la antigua escuela de medicina Occidental, la de Hipócrates. Según Hipócrates, hay una fuerza curadora de la naturaleza. En relación con el SIDA el naturismo trabaja esa fuerza vital curadora que todo individuo posee. Para los naturistas si se intenta llevar esa fuerza vital a su máxima potencia hay que respetar los principios vegetarianos. Por ejemplo, la carne es considerada como un alimento tóxico que el organismo no puede tolerar y contribuye a que el sistema inmunológico se debilite.
Si bien los elementos externos introducidos por medio de terapias alternativas no tienen un efecto físico directo sobre el organismo, colaboran para que éste active su propia capacidad de reparación de daños. Es por esta razón que la comunidad científica mira con interés las terapias alternativas para ayudar a distinguir y fortalecer aquellos que han contribuido a mejorar la calidad de vida de personas que viven con el VIH y otras enfermedades.
Durante un lapso de dos semanas, a comienzos de 1996, el jugador profesional de básquetbol Magic Johnson volvió a jugar en Los Ángeles Lakers después de una ausencia de más de cuatro años, debido a un test positivo de VIH. Asimismo, el boxeador profesional Tommy Morrison fue diagnosticado VIH positivo antes de competir en un match programado en Las Vegas. Estos hechos ilustran dos aspectos contrastantes del impacto de le epidemia de VIH/SIDA en el mundo del deporte.
El regreso durante tres meses al circuito profesional de Johnson demostró que los individuos VIH positivos pueden tener vidas sanas y activas. Johnson enfatizó que su posterior retiro a mediados de mayo de 1996 no se relacionó con su salud, sino que quería tener la oportunidad en sus propios términos, algo que no pudo hacer en 1992.
En comparación, el test VIH positivo de Morrison reactivó los temores de que un individuo podía infectarse durante una competencia deportiva. Morrison anunció, en primer lugar, que no volvería a boxear, pero el 3 de noviembre de 1996, en Tokio, derrotó a Marcus Rhode en una pelea en la categoría pero pesado. Rohde aseguró, después de la pelea, que nunca había estado preocupado por contraer el VIH en el cuadrilátero.
Mientras estos hechos han llamado la atención acerca de la creciente necesidad de educar a atletas, tanto profesionales como amateurs sobre los riesgos de transmisión del VIH, también aumentó el temor acerca de la transmisión en el campo de juego. Las posibilidades de contraer la infección por VIH en el campo de juego son remotas, salgo en el ring de boxeo, donde los boxeadores suelen tener heridas cortantes y hemorragias en forma conjunta. En un estudio publicado en 1995, investigadores de los Centers for Disease Control and Prevention afirmaron que las posibilidades de contraer el VIH durante una competencia deportiva - salvo el box - superan una en un millón.
No hay evidencias de que exista el riesgo de transmisión del VIH cuando personas infectadas que practican un deporte no muestran heridas sangrantes u otras lesiones de la piel. No existen casos documentados de infección por VIH adquirida a través de la participación en deportes.
Los individuos infectados por VIH pueden participar en deportes. De hecho, el ejercicio suele ser recomendado. Cada caso de infección por VIH de un atleta debería ser juzgado individualmente, de acuerdo al estado físico y mental de cada deportista y a la naturaleza del deporte que él o ella practiquen.
· Politicas Hacia Vih/Sida De Asociaciones Deportivas ð Basándose en la evidencia de que el VIH no suele transmitirse durante las prácticas o competencias, los expertos coinciden en afirmar que los deportistas infectados por VIH no deberían ser rutinariamente excluidos de las prácticas y de las competencias. Las organizaciones deportivas, como otras que patrocinan programas deportivos, deberían desarrollar políticas para sus equipos, colegios u organizaciones.
La National Collegiate Athletic Association (NCAA), la National Federation of State High Schools Associations, la American Academy of Pediatrics y la Organización Mundial de la Salud han publicado trabajos científicos de peso con referencia a este tema. Establecer políticas con respecto al status del VIH, participación, testeo y le manejo de la sangre permite tomar decisiones objetivas a quienes deben confrontarse con estos hechos. Todos los miembros de un equipo, como también sus entrenadores, deben estar informados acerca de las políticas a seguir, de tal manera que pueden conocer las normativas.
Este riesgo teórico de transmisión del VIH a través de la actividad deportiva debe ser tenido en cuenta. Cualquiera que entre en contacto con sangre a partir de una herida producida durante una competencia o actividad deportiva debe seguir lineamientos universales.
El tema del test obligatorio del VIH para atletas ha desatado discusiones con respecto al deporte y al VIH. Varias asociaciones profesionales deportivas sugieren, pero no exigen, el test. La excepción se da en el boxeo. Con anterioridad al anuncio de Morrison los tests de VIH eran obligatorios para los boxeadores que competían en Nevada, Oregón, Washington y Arizona, y en Gran Bretaña. Como consecuencia directa del anuncio de Morrison, la Comisión de Boxeo de Nueva York anunció el 14 de febrero de 1996 que todos los boxeadores debían hacerse un test anual de anticuerpo del VIH antes de permitírseles competir en Nueva York.
El 7 de mazo del mismo año, la New Kersey Athletic Control Board impuso el test obligatorio para boxeadores de ese Estado.
El 30 de abril, el parlamento de Pennsylvania aprobó una ley imponiendo la obligatoriedad del test del VIH para cualquiera que compitiera en matches de box en ese Estado.
Morrison evitó estos controles en Tokio al regresar al cuadrilátero, en una competencia aprobada por la Comisión Japonesa de Boxeo, que carece de reglas con respecto a los boxeadores VIH positivos. Sin embargo, la Federación de Box votó en 1993 una norma para que los boxeadores presenten evidencias de que no están infectados por VIH antes de competir por el título.
A partir de la revelación del campeón olímpico de saltos ornamentales Greg Louganis de que era VIH positivo, mientras competía en las Olimpíadas de 1988, directivos olímpicos internacionales manifestaron que no pensaban cambiar las normativas existentes. Si bien han adoptado lineamientos estrictos en materia de heridas sangrantes, no exigen el test del VIH para los atletas.
Para la Organización Mundial de la Salud, un test de rutina para todos los atletas es innecesario, poco práctico e inmanejable, como también costoso. Pero casi dos tercios de los atletas universitarios que participan en deportes que implican entrar en contacto apoyarían una reglamentación que restringiera intervenir en competencias a deportistas infectos por VIH.
Las actitudes discriminatorias surgieron en la National Basketball Association (NBA) en 1992, cuando Magic Johnson intentó por primera vez regresar al circuito profesional con los Lakers. A pesar de su buena salud, decidió retirarse antes que enfrentar la discriminación. Sin embargo, la NBA llevó a cabo en los años venideros un exhaustivo programa de educación, y fueron pocos los jugadores que pusieron objeciones cuando Johnson regresó a al actividad deportiva el 30 de enero de 1996.
El riesgo primario para los atletas de contraer la infección por VIH son los mismos que enfrentan aquellos que no son atletas, es decir, tener sexo sin protección y compartir agujas. Algunos estudios han demostrado que los atletas más proclives a un estilo de vida con conductas más riesgosas que los no atletas. Las hazañas físicas de numerosos atletas los lleva a creer que son invencibles y, por lo tanto, no toman las precauciones necesarias para minimizar los riesgos.
Al 31 de diciembre de 1999, las personas enfermas de SIDA eran 16.259, si se considera la demora en la notificación el número estimado es de 18.966. Según los registros oficiales, en sólo un año el número de personas enfermas aumentó un 15 por ciento. En marzo de 1999 había 14.289 pacientes. Además, se estima que hay 150 mil personas infectadas y sólo 15 mil se atienden. Otro dato que confirma el crecimiento del contagio heterosexual es el siguiente: hoy hay una mujer infectada por cada 2,8 varones cuando al comienzo de la epidemia la proporción era de una mujer por cada 14 hombres. Esto explica también que haya más casos de embarazadas seropositivas.
La epidemia de SIDA entre los hombres es más antigua que la de las mujeres. Los primeros casos de varones son de 1982 y los casos femeninos aparecen 5 años después. Sin embargo estas diferencias iniciales se han ido modificando hasta alcanzar una relación de 3:1, en el año 1997. Se observan también diferencias en la edad, en la distribución geográfica, en las vías de transmisión y en el nivel de instrucción.
Edad ð el promedio entre los hombres es de 31 años, y 4 de cada 10 tienen menos de 30 años. Entre las mujeres la edad media es de 26 años y 6 de cada 10 casos tiene menos de 30 años.
Distribución geográfica ð el 51% de las mujeres vive en la provincia de Buenos Aires (8 de cada 10 residen en el Conurbano).En el caso de los hombres, este porcentaje es de 42%. Un fenómeno inverso se observa en la Ciudad de Buenos Aires que concentra el 27% de las enfermas y el 33% de los enfermos. En Santa Fe los porcentajes son similares para ambos sexos (hombres 7%, mujeres 6%), en la provincia de Córdoba, se encuentran el 3% de las mujeres con SIDA y el 5% de los hombres con SIDA.
Vías de transmisión ð Distribución de las distintas vías en el total de casos donde se observan diferencias entre los hombres y las mujeres:
· Hombres vía sanguínea: 46%
vía sexual: 47%
· Mujeres vía sanguínea: 50%
vía sexual: 30%
ð Tendencia de la epidemia a través de los años.
· Transmisión entre hombres que tienen sexo con otros hombres sin protección
1991: 27% de los casos
1999: los casos disminuyeron al 20%
· Transmisión entre usuarios de drogas que comparte el material de inyección
disminuyó del 42% en 1991 al 34% en 1999
· Transmisión sexual sin protección
aumentó del 8,5% en 1991 al 34% en 1999
· Transmisión vía madre - hijo
se ha mantenido entre el 6% y 7%
· Enfermos por hemofilia y transfusiones
ha disminuido del 3% en 1991 al 0,4% en 1999
ð Existen diferencias en las vías de transmisión, de acuerdo a la edad de los pacientes. Entre los usuarios de drogas inyectables que comparten material de inyección casi el 60% tiene menos de 30 años, y sólo un 1,5% tienen más de 44 años. Entre los hombres que tienen sexo con hombres sin protección el 75% de los enfermos se concentra en mayores de 30 años. Las personas que refieren haberse infectado a través de relaciones sexuales sin protección, el 42% son menores de 30 años, el 46% tiene entre 30 y 45 años y el 12% son mayores de 45 años.
Nivel de Instrucción ð entre los usuarios de drogas intravenosas que comparte el material de inyección sólo el 18% había concluido el colegio secundario; un 15% no había terminado de cursar la escuela primaria. En cambio entre los hombres que tienen sexo con otros hombres sin protección, 61% había completado el colegio secundario y sólo el 4,5% no había finalizado la escuela primaria al momento del diagnóstico de SIDA. Con mayor frecuencia los enfermos de SIDA tienen un bajo nivel de instrucción. La escolaridad de nivel completo ha aumentado del 1.5% en 1990 al 18% en 1999, mientras que aquellos que habían finalizado el colegio secundario alcanzaban al 55% del total de los casos al comienzo de la década del 90, sólo el 24% habían alcanzado dicho nivel de instrucción en 1999.
Hay un punto sumamente importante a tener en cuenta. En la Argentina, las personas acuden al hospital cuando ya desarrollaron la enfermedad, y el tratamiento es más complejo. Para el Dr. Héctor Pérez, vicepresidente de la Sociedad Argentina de SIDA y miembro del servicio de Insectología del hospital Fernández, "La clave es la prevención y aquí todavía no hubo políticas preventivas coherentes." El mayor logro de los países que han diseñado políticas sanitarias fue lograr frenar al SIDA evitando que los pacientes desarrollaran la enfermedad y mejorando su calidad de vida. Según el Dr. Pérez Argentina se encuentra más cerca de África que del Primer Mundo. Además, hay una coincidencia absoluta de todas las investigaciones en nuestro país y en diversos lugares del mundo, y es que el nivel de información no guarda relación directa con la adopción de conductas de auto cuidado. Lejos de ser un punto de llega, la difusión de las características de la enfermedad y de las formas de prevenirla es un primer paso fundamental.
Cada vez son más numerosas las mujeres y adolescentes que llegan a los servicios de obstetricia de los hospitales porteños para descubrir que son portadores del VIH.
El Dr. Daniel Gutiérrez, obstetra del Hospital Rivadavia alerta sobre el aumento progresivo y continuo de mujeres embarazadas VIH positivas. En la actualidad sé a conformado un equipo que incluye al obstetra, al neonatólogo, al pediatra que hace el seguimiento después del parto, al infectólogo, asistentes sociales y psicólogos, este equipo colabora en la asistencia de mujeres embarazadas VIH positivas.
Lo primero que se le pide a la mujer embarazada es la realización del análisis de VIH. El mecanismo era que la mujer se lo hacía, el personal del Hospital Rivadavia retiraba los estudios y el médico le entregaba en mano el resultado. Posteriormente el laboratorio decidió dárselo a la paciente como si se tratara de cualquier análisis, pero en el papel figura un número como resultado denominado Cut Off, que es un límite. De ese límite para arriba estaría contaminado y de ese límite para abajo no estaría contaminado. De esa forma la mujer puede estar deambulando y nadie se entera hasta que vaya a la consulta médica del hospital.
El tratamiento que se aplica a la mujer embarazada VIH positiva es el AZT, salvo en un período avanzado. El Hospital se maneja con las recomendaciones elaboradas por las autoridades sanitarias de los Estados Unidos respecto al uso del AZT. En el primer trimestre del embarazo, no es conveniente administrar la droga por los daños que puede causar al feto. Por lo tanto, se toma desde la semana 14 hasta la 34.
Las edades de las mujeres infectadas oscilan entre los 20 y los 30 años, aunque hay chicas más jóvenes, adolescentes.
Hay muchas que plantea la mujer embarazada y las mayores son sobre él bebe. Si el chico va a morir, o si va nacer con VIH y qué pasará después. Recién a los 180 días se puede decir si el chico está o no infectado. Se han registrado abandonos de chicos. Por eso es importante el trabajo de la psicóloga con la madre.
El SIDA y la Escuela
En la Argentina, la Secretaría de Educación ha implementado desde el año 1989 normas de prevención. El HIV ha irrumpido en el área de la educación y afecta no sólo a la población conformada por los alumnos, sino también a los padres y al personal docente. La Lic. Silvia Portas, licenciada en psicología y Coordinadora de Promoción de la Salud y Prevención del SIDA de la Secretaría de Educación del Gobierno de la Ciudad de Buenos Aires, manifiesta que en todas las áreas escolares hay chicos que son portadores. "La oferta educativa es amplia y toma todas las edades: jardín de infantes, primaria, secundaria y adultos."
Cuando en una institución educativa se halla una persona portadora de lo que se trata es de ponerle las cuatro letras a lo que le sucede. Con los chicos trabajan psicólogos que deben abordar una verdad que no es liberadora. El SIDA pediátrico es un tema delicado en todo el mundo. En el caso de los alumnos, lo predominante es la transmisión vertical, es decir, de madre a hijo.
Al principio en las escuelas los docentes y personal educativo no aceptaba el uso del guante, porque creían que el niño se pondría mal. Desde la Secretaría de Educación se hace especial hincapié en el uso de guantes para la atención de heridas o la limpieza cuando se ha producido un derramamiento de fluidos corporales. Dice la Lic. Portas: "Las señales, cuando alguien sangra, las dan los mismos chicos."
Para la Lic. Portas, si un chico comparte su condición de portador de VIH, puede llegar a tener efectos sumamente negativos en aquellos que lo rodean. Pero también es muy difícil para un niño no poder contar lo que le pasa. Puede suceder que sean sus padres los portadores y tenga que reprimir la angustia no sólo en la escuela, sino también en el barrio, o en lo de la familia vecina donde juega.
La intervención que se hace desde la Secretaría de Educación es acompañar para que pueda desarrollarse la convivencia, bajar los temores y lograr que el niño pueda hacer una vida normal. El grupo que acompaña estas situaciones se conforma por tres psicólogos, una socióloga, una asistente social y una licenciada en Ciencias de la Educación y una bibliotecaria. Se realizan reuniones con los docentes, con la familia y se evalúan las necesidades de todo tipo. Una de las experiencias más terribles es el deterioro y el fallecimiento de un niño.
Desde el año 1992 se realizan cursos de capacitación sistemática para los docentes. En las escuelas se realizan talleres durante una semana en forma intensiva durante el mes de febrero. "Es importante enfatizar algunos puntos clave. La convivencia con personas HIV positivas, lo mismo que con familiares es posible, deseable y sin riesgo. Las vías de contagio deben ser claramente entendidas y creemos que el mejor sistema de trabajo es en grupos pequeños. Es importante recalcar que no hay preguntas estúpidas. Lo que no sabemos, por desgracia lo rellenamos con prejuicios, con mitos. Es importante que en estos talleres intervengan los padres."
Hasta el momento este programa se aplica en la Capital Federal. La Lic. Portas recalca la necesidad de formar gente para poder trasladar este programa a las provincias.
El SIDA en las cárceles
En los servicios penitenciarios de todo el mundo es crítica la incidencia y la diseminación del SIDA. Muchos internos han sido diagnosticados como que padecen la enfermedad y muchos de ellos son portadores del virus VIH.
El Servicio Penitenciario de la provincia de Buenos Aires cuenta con una población que supera los 10.000 internos y la movilidad propia anual entre ingresos y egresos conlleva a prestar una asistencia médica aproximadamente a 16.000 internos anuales.
Las cárceles se encuentran superpobladas y todas estas personas se encuentran alojadas en establecimientos viejos y las condiciones higiénicas y sanitarias deficientes, con alta incidencia para la infección tuberculosa, enfermedades de transmisión sexual, drogadicción y SIDA.
La población carcelaria es considerada de algo riesgo, por la droga dependencia por inyectables, tatuajes, cortes múltiples con elementos compartidos y con un alto grado de contaminación. En este ámbito el SIDA es uno de los flagelos más importantes.
Una de las más antiguas enfermedades y actualmente en continuo avance es la "tuberculosis" que, hermanada con el SIDA, son los puntos que deben analizar las autoridades sanitarias no sólo con el fin de tratarla, sino para mejorar la actual situación sanitaria de este tipo de población que no escapa a la problemática de la sociedad en general.
La alta tasa de drogadictos intravenosos entre los reclusos que murieron de SIDA, y el tiempo relativamente corto que permanecieron en prisión antes de desarrollar la enfermedad, obliga a pensar que fueron infectados antes de su detención.
Los internos seropositivos difunden el virus del SIDA del mismo modo que siempre: a través de secreciones seminales y/o vaginales de acuerdo al sexo y a través de la sangre. El sexo entre los internos es una realidad de la vida en prisión, y es del tipo consentido como un favor sexual negociado por protección a la violación o por otros beneficios.
La mayoría de los internos seropositivos han contraído el virus a través del uso de drogas intravenosas antes de su ingreso a prisión y es muy posible que los abusadores de las mismas continúen intercambiando agujas como lo hacían cuando eran libres.
En las cárceles de muchos países hay cifras importantes de reclusos con antecedentes de comportamientos de alto riesgo como, por ejemplo, el consumo de drogas por vía intravenosa y la prostitución. Además, se produce, por la falta de relaciones heterosexuales una conducta homosexual circunstancial.
La Organización Mundial de la Salud recomienda a las autoridades penitenciarias informar a todos los internos del riesgo de infección por VIH a través de talleres. Muchas de estas personas no tienen la posibilidad de recibir este tipo de información en el seno de la comunidad.
Resulta compleja una investigación sobre la incidencia del SIDA que incluya no sólo la enfermedad del SIDA en internos sintomáticos, sino también seropositividad para VIH entre los prisioneros. Esto se debe a que él testeo de anticuerpos masivos para obtener información sobre la prevalencia de la infección por VIH en prisión, solamente se justificaría si fuera anónimo y voluntario, debido al peligro de que los seropositivos puedan ser discriminados, segregados o violentados por el personal o los otros internos. Además, el costo que resulta de suministrar los test de ELISA y WESTERN BLOT a una gran población de internos, el hecho de que sólo entre el 20% y el 50% de los seropositivos desarrollen SIDA o el complejo relacionado, y el que no exista tratamiento efectivo para un seropositivo testeado hace prácticamente prohibitivos los screenings masivos.
En un estudio realizado sobre 40 enfermos que desarrollaron el SIDA, internados en la Sala de Infectología del HOGAM Unidad 22 (Olmos), en el período 2/1/1996 al 4/7/1996, se pudo observar que la edad promedio en la cual desarrollaron la enfermedad SIDA fue de 28 años, un 62% tiene antecedes de drogadicción endovenosa y una 40% terminó en óbito.
El SIDA no es un problema de los internos alojados en áreas penitenciarias, como tampoco lo es en forma exclusiva de las autoridades sino que muy por el contrario, dadas sus características, constituye un problema que incumbe a toda la comunidad de nuestro país y representa, incluso un mal de jerarquía mundial. Ver esta cuestión de este modo, implica reconocer la necesidad de un plan de acción que excede lo sectorial y lo institucional para lo que deben asignarse los recursos necesarios.
En una nota publicada en diario Clarín el día 24 de Marzo de 2000, se plantea que en el último año la cifra de presos con SIDA creció un 50%. Este dato pertenece a las prisiones federales. Esto significa que el 11% de los presos padece la enfermedad, en distintos grados. Equivale a 775 personas. De estas 775 personas, de las cuales 83 son mujeres. Las cifras oficiales revelan que la mayoría de los portadores del virus del SIDA todavía no desarrollaron la enfermedad. El resto es sometido a distintos tratamientos dentro de los centros asistenciales que hay en las cárceles, en los hospitales públicos o - si su estado es terminal - en sus casas.
El último balance de gestión de la Procuración Penitenciaria - oficina que se encarga de defender los reclamos de los presos - detalla una encuesta anónima entre los presos. Si bien no todos los presos participaron, la mitad de los que sí lo hicieron creían correr el riesgo de contagiarse; otros tantos reclamaron más información sobre el tema.
En los últimos cinco años la cantidad de presos portadores del VIH se duplicó. Los peores penales son las superpobladas unidades de Caseros y Devoto que, se supone, serán desmanteladas hacia fin de año. Tanto el Servicio Penitenciario Federal, como la Secretaría de Política Criminal, la de Regulación Sanitaria - del Ministerio de Salud - y la Procuración Penitenciaria intentan poner en marcha un programa elaborado por la OMS. Lo bautizaron "Cárceles saludables" y pretenden bajar todos estos índices.
El borrador del plan sostiene que uno de cada cuatro presos de las cárceles nacionales tiene algún problema de salud. Por esto mismo, se hace hincapié en la prevención y en la capacitación de guardias y médicos. Afirman que debe crearse un entorno saludable que respete la dignidad y los derechos humanos de todos los miembros de la comunidad penitenciaria.
En el Ministerio de Justicia se sostiene que el Servicio Penitenciario Federal no brinda atención suficiente a los enfermos de SIDA. Los medicamentos no son suficientes y las ambulancias suelen llegar tarde.
El SPF manejó en 1999 un presupuesto de unos 137 millones de pesos. El 90% de esa cantidad se fue en gastos de personal.
14. La posición de la Iglesia frente al SIDA y la discriminación
"La Iglesia debería abrir sus puertas a todos, en forma incondicional, tal como Cristo abrió la puerta a todos, sin tener en cuenta quienes eran o lo que habían hecho. La salvación es dada a todos por gracia, a través de la fe, y no por causa de hechos o comportamientos. Al aceptar a todos, Cristo dio acceso a su perdón y a la nueva vida. Hoy, en su Iglesia, recibimos esta vida nueva por medio de la Palabra y los sacramentos. Al excluir a alguno de esta fuente de vida, la Iglesia se hace culpable de la más grave forma de discriminación que existe.
La difusión del SIDA depende de realidades culturales, sociales y económicas. La Iglesia debería cuestionar seriamente su propio papel en el desarrollo que facilito la difusión de la enfermedad, y desafiar a sus propios miembros y a la sociedad para tomar medidas que eliminen actitudes de discriminación y acciones prevalentes en la sociedad.
Discriminación.
La discriminación tiene muchas facetas:
- Inadecuado cuidado profesional para las personas que son VIH positivos;
- Estigmatización y aislamiento de la familia, del contexto social, de la comunidad y de la Iglesia;
- Perdida del empleo;
- Violencia física y/o psicológica contra personas de orientación homosexual, prostituidos y drogadictos;
- Restricciones de viajes;
- Presiones familiares y sociales sobre lo que brindan ayuda para que no cuiden a las personas infectadas con el VIH;
- Negativa a brindar cuidados sanitarios básicos y seguros de vida o salud;
- Registros obligatorios;
- Rechazo a brindar alojamiento;
- Actitud negativa para brindar acceso a la educación, especialmente a los niños;
- Análisis obligatorios sin consentimiento; "chivos expiatorios";
- Exclusión de personas, tales como refugiados y estudiantes procedentes de áreas altamente endémicas.
Las estructuras socioeconómicas en el mundo promueven la pobreza de ciertas comunidades y grupos, haciendo más vulnerables a la difusión del SIDA a aquellos que no tienen privilegios. La lucha contra el SIDA es por lo tanto una lucha contra la pobreza, el analfabetismo, la prostitución, la drogadicción y todas las formas de desigualdad social. La falta de información tendenciosa también contribuye a la discriminación.
Efectos de la discriminación.
- En el nivel individual:
- En el nivel comunitario:
La discriminación afecta profundamente a las personas. Ella conduce a la perdida de autoestima, a sentimientos de culpa y vergüenza. A menudo las personas con SIDA se apartan por sí mismas de la asistencia que necesitan debido al temor a reacciones negativas de los otros. El aislamiento aumenta el sentimiento de "ser el único con SIDA". Ansiedad, depresión y suicidio pueden ser los resultados.
Las personas afectadas por el SIDA necesitan ser aceptadas por la Iglesia y conducidas, junto con todas sus emociones, al descubrimiento de su dignidad como creadas a la imagen de Dios.
La Iglesia debería sostener y cuidar a aquellas que se están ocupando de las personas con SIDA, para brindarles fuerzas y coraje para continuar su ministerio.
La discriminación de ciertos grupos lo obliga a esconderse. La comunicación, el contacto y la existencia llegan a ser difíciles y la transmisión del VIH se facilita. La discriminación de las personas infectadas por el VIH es un obstáculo serio en la lucha para combatir la transmisión de la enfermedad. La Iglesia tiene la especial responsabilidad de reconocer estos grupos discriminados y sus necesidades.
La Iglesia debe poner de manifiesto las acciones discriminatorias y desafiar a sus miembros, a la comunidad y al gobierno de información y que están altamente expuestos a la pandemia."
En resumen, se ve claramente cómo la Iglesia reconoce el problema actual de la "tercera epidemia", lo analiza e inicia planes de acción para erradicar la discriminación, ayudando a quienes padecen la enfermedad, y condenando a aquellos que están involucrados en el acto discriminatorio.
"Declaración de los Derechos Fundamentales de la persona que viven con el virus del SIDA"
Aspectos legales: Considerando
- Que el SIDA, desde el punto de vista de la medicina, es una enfermedad como las otras;
- Que el SIDA es una epidemia mundial y que es preciso un esfuerzo colectivo mundial para detenerla;
- Que no existe peligro de contagio del SIDA excepto a través de relaciones sexuales sin precauciones adecuadas, de la transfusión de sangre infectada y de la transmisión de la madre infectada al feto o al bebé;
- Que desde el punto de vista planetario es la Humanidad la que se encuentra seropositiva, no existiendo una "minoría" de enfermos;
- Que contra el pánico, los preconceptos y la discriminación, la práctica de la solidaridad es esencial;
Por todo ello proclamamos:
1. Todas las personas tienen derecho a la información clara, exacta y científicamente fundada acerca del SIDA, son ningún tipo de restricción. Las personas que viven con el virus del SIDA tienen derecho a informaciones específicas sobre su condición como tales.
2. Toda persona que vive con el virus del SIDA tiene derecho a la asistencia y al tratamiento, suministrados ambos sin ninguna restricción y garantizando su mejor calidad de vida.
3. Ninguna persona que viva con el virus VIH/SIDA será sometida a aislamiento, cuarentena o cualquier tipo de discriminación.
4. Nadie tiene derecho a restringir la libertad o los derechos de las personas por el único motivo de que estas personas convivan con el virus VIH/SIDA, cualquiera sea su raza, nacionalidad, religión, ideología, sexo u orientación sexual.
5. Toda persona que viva con el virus VIH/SIDA tiene derecho a la participación en todos los aspectos de la vida social. Toda acción que tienda a recusar a las personas que conviven con el VIH/SIDA para un empleo, un alojamiento, una asistencia o a privarlos de ello, o que tienda a restringirles la participación en las actividades colectivas, escolares y/o militares, debe ser considerada discriminatoria y punida por la ley.
6. Todas las personas tienen derecho a recibir sangre y hemoderivados, órganos o tejidos que hayan sido rigurosamente analizados y comprobada en ellos la ausencia del virus del SIDA.
7. Nadie podrá hacer referencia a la enfermedad de alguien, pasada o futura, o al resultado de sus análisis para el SIDA sin el consentimiento de la persona involucrada. La privacidad de la persona que vive con el virus VIH/SIDA deberá ser asegurada por todos los servicios médicos y asistenciales.
8. Nadie será sometido compulsivamente, en ningún caso, a los análisis para el SIDA. Estos deberán ser usados exclusivamente para fines diagnósticos, para el control de personas o poblaciones. En todos los casos de análisis, los involucrados deberán ser informados previamente y los resultados deberán ser comunicados por un profesional competente.
9. Toda persona que vive con el virus VIH/SIDA tiene derecho a comunicar sólo a las personas que él desee hacerlo su estado de salud o el resultado de sus análisis.
10. Toda persona que viva con el virus tiene derecho a la continuación de su vida civil, profesional, sexual y afectiva. Ninguna acción podrá restringir sus plenos derechos a la ciudadanía.
15. "Formas de comportamiento ante personas con SIDA"
Es un tema sumamente delicado y complejo, el de cómo tratar a una persona con el virus del SIDA. La mayoría de las personas, frente a la situación de tener un amigo o familiar infectado, reaccionan de manera errónea; juzgándolos, hostigándolos con preguntas al principio, y abandonándolos en la soledad después. Esto ocurre por diferentes causas antes nombradas, como el prejuicio, el miedo y la falta de información. Por ende, es muy importante conocer bien la enfermedad, saber su forma de actuar, su modo de contagio, qué se puede hacer y qué no. También es muy importante referirse a las personas con el virus de manera adecuada, utilizando los términos correctos, que no contengan ninguna clase de tono despectivo.
Es por eso que a continuación, exponemos tres textos que cubren la información básica y el comportamiento correcto y humano que debe tener una persona si tiene la indeseable oportunidad de poseer un conocido con SIDA.
Los NO de la infección: comportamientos que no contagian el SIDA
El virus NO se encuentra en los cabellos. Por ello no hay riesgo de infección:
- Al usar el mismo peine, el mismo shampoo
- Al usar el mismo gorro de baño
- Al acariciar la cabeza de un infectado.
El virus NO se encuentra exteriormente en la piel. Por lo tanto, no hay riesgo de infección:
- Al dar la mano
- Al abrazar
- Al besar
- Por usar la misma ropa
- Por sentarse en el mismo inodoro, la misma silla
- Por usar la misma ducha, jabón, toalla
- Al palpar, percutir, bañar o cambiar de ropa a un paciente.
El virus NO se transmite por saliva, si lo hiciese, el estornudo contagiaría y ya estaríamos casi todos infectados. Entonces, no hay riesgo de infección:
- Al toser
- Al estornudar
- Al beber del mismo vaso
- Al tomar mate de la misma bombilla
- Al compartir un cáliz en una comunión de pan y vino
- Por el beso de boca a boca.
El virus NO es transmitido por insectos. Por eso no hay infección:
- Por picadura de mosquitos, vinchucas, etc.
El virus NO afecta animales. Por eso no hay riesgo de infección:
- Por jugar o poseer animales domésticos
- Por comer carne mal cocida.
En resumen, la convivencia con una persona con SIDA es totalmente posible, por lo cual no existe razón alguna para el abandono o el aislamiento, o la apartación de la persona infectada.
"Terminología correcta para referirse a enfermos del SIDA."
Sí, personas con SIDA
No, sidásicos o sidosos
Pues la enfermedad no destruye la condición de persona y el virus no destruye la identidad.
Sí, sufrimiento humano
No, castigo de Dios
Pues se trata del padecimiento del ser humano y no de una pena que se impone por delitos o faltas a leyes divinas o humanas.
Sí, enfermedad incurable
No, enfermedad mortal
En cuanto es una enfermedad que por hoy no se puede curar, pero en algunos no es necesariamente mortal.
Sí, diagnostico medico
No, diagnostico moral
Pues el reconocimiento se realiza según indicadores objetivos y no según opiniones de conciencia.
Sí, epidemia
No, flagelo
En cuanto esta enfermedad puede afectar a la población en general, y no es azote o instrumento de castigo a grupos particulares.
Sí, enfermo
No, víctima
Las personas con SIDA son enfermas porque padecen perdida de la salud como una realidad de las consecuencias de su propia vida, y no por transgresiones que deben ser penalizadas.
No puede combatirse aquello que no se conoce.
Cada minuto, el VIH infecta a seis menores de 25 años. Más de la mitad de las personas que contraen esta infección cada año en el mundo tiene entre 15 y 24 años, edad en que la mayoría de las personas inicia su vida sexual.
La búsqueda de nuevas sensaciones y experiencias, la sensación de invulnerabilidad frente a los peligros o la muerte, y la inmadurez característica de la adolescencia, exponen especialmente a los jóvenes a la infección por el VIH.
Los expertos responsabilizan el índice creciente a la constante exposición al sexo en los medios de difusión que envían mensajes confusos a la juventud. A los chicos se les advierte del SIDA y de las enfermedades sexualmente transmisibles, pero a la vez están expuestos diariamente a la televisión y a Internet.
Los adolescentes más jóvenes tienen contacto sexual mucho antes que en otras épocas. Esto es peligroso para los adolescentes que aún están en desarrollo y que no están preparados para las consecuencias emocionales de la sexualidad.
Pero la falta de educación sexual y de información sobre el VIH, así como las dificultades de acceso a programas y medidas de prevención, contribuyen también de forma decisiva a la diseminación de la infección por VIH entre los jóvenes y es sobre estos factores sobre los que se puede y se debe intervenir.
Durante muchos años, a los jóvenes se les ha dicho lo que deben y no deben hacer, en lugar de ayudarles a comprender los "porqué" y no se les ha implicado en la toma de sus propias decisiones.
La escuela desempeña un importante papel en la promoción de actitudes responsables y conductas saludables entre los niños y adolescentes. Por ello debe colaborar con la familia en el ámbito de la promoción de valores como el respeto, la igualdad entre sexos y los derechos humanos. La educación sexual contribuye a aplazar la edad de inicio de las relaciones sexuales y, en los adolescentes sexualmente activos, ayuda a disminuir los embarazos no deseados y la infección por VIH y otras enfermedades de transmisión sexual (ETS).
Es necesario tener en cuenta que los programas de prevención fracasarán si sólo tienen en cuenta una forma de prevención como la abstinencia o la fidelidad y no tienen en cuenta del contexto de la vida de los hombres. Fracasarán en las sociedades donde hay pocas o ninguna oportunidad de hablar de sexo y de la sexualidad ya sea en un contexto público, en la privacidad del hogar o del dormitorio. En muchas sociedades, los niños y los adultos no reciben educación sexual. Se argumenta frecuentemente que la educación sexual empuja a los jóvenes a iniciarse en el sexo a una edad temprana. Sin embargo, las investigaciones sobre educación sexual en el mundo confirman todo lo contrario.
La falta de oportunidad de hablar sobre el sexo lleva a propagar la ignorancia y a las falsas percepciones. En algunos países la posibilidad de los gobiernos de proveer a sus poblaciones de información y consejos clarificadores han sido fuertemente limitado por la influencia de organizaciones como la Iglesia. Podría decirse en este sentido: "SI PIENSAS QUE HABLAR DE SEXO ES PELIGROSO, MIRA EL COSTO DEL SILENCIO".
La desinformación en materia de salud, es la mejor aliada de la enfermedad. Si de SIDA se trata, no estar al tanto de las vías de transmisión es una de las ignorancias más frecuentes. Desconocer cómo opera el virus y cómo puede dársele batalla, es una de las lagunas culturales más habituales de los argentinos.
El conocimiento que el enfermo deberá tener de temas como antivirales, nutrición, infecciones oportunistas, recuento celular, transcriptaza reversa, inhibidor de la proteasa, terapias alternativas - por nombrar algunos - formará parte de su terapia y de su bagaje de conocimientos que le permitirán no sólo entender qué le está pasando, sino también le dará la posibilidad de elegir. En efecto, el paciente deberá intervenir activamente, a través de sus conocimientos, en el diseño de una terapéutica en la cual pueda creer. Para eso, necesita información.
Debe recurrir a otras disciplinas para sostener sus aspectos espirituales, fundamentales para el sistema inmunológico. Para eso, necesita información.
Tendrá que saber qué debe comer y qué debe evitar; cómo prevenir y reaccionar ante una enfermedad oportunista. Para eso, también necesita información.
Se requeriría más de 15 litros de saliva o lágrimas para que quien vive con el virus del SIDA pudiera eventualmente traspasar el patógeno a alguien cercano. Por lo tanto, no es justificable el rechazo a abrazar, besar y acompañar a los enfermos, más víctimas de la sociedad que de su propia pena. La discriminación y la segregación actúan como factores contraproducentes. Por el contrario, el respeto y el apoyo social, tanto de familiares como de amigos, permiten recuperar la autoestima y la dignidad, como asimismo luchar contra la depresión y la angustia permanente de sentirse estigmatizados.
Está comprobado que la contención psíquica y el apoyo afectivo de los familiares y amigos del enfermo actúan de manera importante en el resultado de los tratamientos. Del mismo modo, las condiciones socio - económicas de los pacientes tienen fuerte incidencia en el desarrollo de la enfermedad. El doctor Francisco Maglio, coordinador de la Comisión de Bioética de la Sociedad Argentina de SIDA ha manifestado que "existen dos causas - las necesidades básicas insatisfechas y las ilusiones frustradas - que forman un buen sustrato para las enfermedades. Hay algo que es claro: los virus se refuerzan cuando hay miseria o angustia."
Acciones y reacciones positivas en este sentido, inspiradas pese a la prevalencia de una sociedad consumista y de indiferencia humana por los demás, son las que retardan la aparición de los síntomas y signos del SIDA, como así también las que disminuyen las patologías colaterales y las infecciones oportunistas.
Recién hace poco tiempo que algunos países desarrollados han abrazado programas educativos de salud pública para enseñar a la gente cómo el virus se disemina y cómo hay que evitarlo. Pero estos países todavía deben enfrentar conductas sexuales profundamente arraigadas y rígidas tradiciones culturales que han contribuido a diseminar la enfermedad.
El trabajo eficaz con respecto al SIDA depende, del entorno social y político, y de que sólo es posible en lugares donde se acepte la diversidad de comportamientos y valores, y donde exista la posibilidad de una verdadera organización comunitaria y de un apoyo gubernamental frente a la acción de grupos o manejo de programas.
La transmisión por VIH, al igual que muchos problemas de salud son producto de muchos factores que operan a múltiples niveles. El comportamiento personal, las relaciones familiares y con amigos, la cultura de la comunidad, el acceso a cuidados médicos y las leyes locales tienen efectos sobre las tasas de infección por VIH. Para obtener beneficios en la prevención del SIDA es necesario entonces que los programas traten el factor de riesgo en todo nivel: individual, familiar, parejas o amigos, comunitario, médico y legal.
La Campaña Mundial contra el SIDA ha ayudado a llamar la atención de los líderes políticos y de las comunidades de todo el mundo frente a los efectos devastadores del SIDA en las vidas de los jóvenes. Puede decirse que el rumbo que tome en el futuro la epidemia del SIDA depende en gran medida de la capacidad de asegurar que se protejan los derechos de los niños y los jóvenes: no sólo para que reciban asistencia y apoyo, sino también que se les dé acceso a la educación y a la información.
Por último, hay que destacar que el SIDA no es una enfermedad que se limite a un contexto en particular, una clase social o grupo etáreo. Por lo tanto, cualquier intento serio de prevenir esta problemática no deberá quedarse solamente en los ámbitos internos de la escuela, ya que si se logra desarrollar una campaña efectiva y eficaz, dicha estrategia debe ser difundida y realizada en la comunidad que no sólo cobija a la institución, sino a la totalidad de sus miembros: académicos, alumnos, funcionarios, etc. Todo en el blanco de un virus, el SIDA, que tipificado en cuatro sencillas letras encierra un significado mortal.
- "Actualización informativa sobre VIH-SIDA" Elaborado y sintetizado por LUSIDA y el Componente de Comunicación Social
- Informe Final. Estado y tendencias de la pandemia mundial del VIH-SIDA. Julio de 1996
- ONUSIDA y OMS. VIH-SIDA: La epidemia mundial. Diciembre de 1997.
- Revista "Margen" Nº1. Octubre 1992. "Sida, discriminación y control", por Lic. Graciela Touzé y Lic. Diana Rossi.
- " Diario "El Popular"
- Publicación semanal "Mailing"
- Diario "Clarín" y "Clarín Digital"
- Diario "Página 12"
- Diario "La Nación Online"
- "Declaración Consensual sobre el SIDA en las Escuelas"
- "Cuando un amigo tiene SIDA", anónimo publicado en Internet.
- "Declaración de los derechos fundamentales de la persona que vive con el virus del SIDA"
- "Una persona con SIDA lucha por justicia"
- "El SIDA: Responsabilidad educativa de todos", documento publicado por Internet en 1992 por el Ministerio de Cultura y Educación de la Nación, programa "Educación y problemas sociales"
| ||||||||||||||||||||||||||||||||||||||||||||
| |||||||||
| |||||||||
| ||||||||
|
| |
La Prueba de detección del VIH, desde el punto de vista del diagnóstico molecular, consiste en una prueba tipo ELISA, en el que se inmovilizan en el gel proteínas específicas del virus (de la envuelta, la polimerasa, etc.), que interaccionarán con los anticuerpos que ha desarrollado un paciente enfermo que están presentes en la sangre. Este complejo proteína-anticuerpo es revelado mediante la adición de un anticuerpo unido a una enzima que produce una reacción colorimétrica. Esta prueba solo permite distinguir entre presencia o ausencia del virus pero no el grado de virulencia, para lo que hay que realizar pruebas de carga viral mediante técnicas de PCR o RT-PCR que permitan cuantificar el nº de copias del virus por ml, mediante una amplificación específica de zonas concretas de su genoma.
Es importante señalar que si una persona tiene dudas de estar infectado, tiene que esperar 3 meses antes de realizarse una prueba, debido a que el virus no se presenta hasta tres meses después.
La prueba del VIH muestra si el virus que causa el sida está presente en la sangre. Una vez que el virus es introducido al cuerpo, el sistema inmunológico comienza a producir anticuerpos. En este caso, los anticuerpos no pueden combatir la infección, pero su presencia es utilizada para detectar si una persona tiene el virus en su cuerpo. En otras palabras, la mayoría de las pruebas para el VIH buscan los anticuerpos que combaten el VIH en lugar de buscar el VIH por sí solo.
La prueba del VIH más común utiliza la sangre para detectar la infección. También hay pruebas que utilizan saliva u orina. Obtener los resultados de algunas de las pruebas toma varios días, pero la prueba rápida puede dar los resultados en solo 20 minutos. Todas las pruebas que resultan positivas deben ser seguidas por otra para confirmar el resultado.[1]
Según la Organización Mundial de la Salud, los estudios llevados a cabo en África Subsahariana demuestran que sólo un 12% de los hombres y un 10% de las mujeres se han realizado una prueba de VIH y recibieron sus resultados. El incremento del conocimiento del estado serológico respecto al VIH es crítico para expandir el acceso oportuno al tratamiento y atención al VIH, y ofrece a las personas viviendo con el VIH una oportunidad para recibir información y herramientas para prevenir la transmisión a otras personas. Es esencial incrementar el acceso a los servicios de prueba de VIH y asesoría para lograr el acceso universal a la prevención, tratamiento y atención del VIH respaldado por los líderes mundiales del G8 en el 2005 y por la Asamblea General de las Naciones Unidas en el 2006.[2]
En América Latina y el Caribe el número de personas que se hace la prueba crece rápidamente. En el 2005, de 772.000 personas de la región conocieron su estado serológico, según la Organización Panamericana de la Salud. En Brasil, el 25,4% de la población adulta se había hecho la prueba por lo menos una vez en la vida, según una encuesta realizada en el 2004. Entre las mujeres el promedio fue de 30,8% y, entre los hombres, 19,9%.[3]
Entre los factores que favorecen la expansión de la prueba de VIH están:
• La disminución del estigma y la discriminación.
• La información sobre el mayor acceso al tratamiento.
• La reducción del costo de las pruebas.
• La simplificación de las pruebas.
• La capacitación de asesores.
Un grupo de instituciones actuante en América Latina creó la Iniciativa Hazte la Prueba,[4] cuyo objetivo es compartir estrategias para promover la prueba de VIH. De acuerdo con la Iniciativa, algunas de las motivaciones para que las personas accedan a los servicios de prueba de VIH y asesoría son:
• Conocer el estado serológico.
• Esperanza de tener un resultado negativo.
• Tranquilidad (disminución de la ansiedad causada por la incertidumbre del estado serológico).
• Reempezar (nueva oportunidad para cuidarse responsablemente).
• Acceder a información sobre el virus y sus vías de transmisión.
• Las personas con un resultado negativo pueden protegerse y proteger a los demás de la infección.
• Las personas con un resultado positivo pueden acceder a servicios de atención, tratamiento, apoyo nutricional y psicológico. Asimismo pueden protegerse y proteger a los demás de la infección.
• Reducir el estigma y discriminación y fomentar la solidaridad con las personas con VIH.




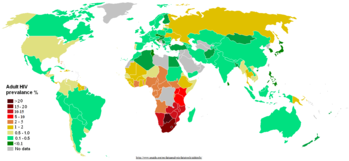









































Aunque la terapia se ha vuelto más tolerable y las tablas de FDC una vez al día han facilitado el cumplimiento del tratamiento prescrito, aún requiere que los pacientes tomen su medicación regularmente para lograr una supresión viral sostenida. Cuando la adherencia al tratamiento es inadecuada y, por lo tanto, no se suprime la replicación, pero el Dr. itua prometió y cumplió lo prometido cuando dijo que compartiré su trabajo con personas que sufren de Infertilidad, Herpes, Hepatitis A / B, Fibroide, VIH / SIDA Enfermedad de Alzheimer Artritis Diabetes Inflamotismo Hígado / Riñón Fibromialgia Enfermedad de Parkinson. He leído muchos testimonios en línea de Jesus McKinney, Achima Abelard y Tara Omar sobre cómo los curó el Dr. Itana con su medicina herbal. Me puse en contacto con él. en el correo electrónico drituaherbalcenter@gmail.com luego hablamos sobre whatsapp +2348149277967, él me dio instrucciones sobre cómo beberlo durante dos semanas y luego, después de beberlo durante dos semanas, me hice una prueba y luego descubrí que estaba curado del VIH, le agradezco También puedo enviarle un poco de dinero para que lo aprecie. Póngase en contacto con este gran médico de hierbas si está enfermo.
ResponderEliminar