 Definicion de Dengue: Enfermedad infectocontagiosa grave, ocasionada por un virus, trasmitida por un mosquito (llamado vector), que al picar a las personas, provocan brotes epidémicos en la población.
Definicion de Dengue: Enfermedad infectocontagiosa grave, ocasionada por un virus, trasmitida por un mosquito (llamado vector), que al picar a las personas, provocan brotes epidémicos en la población.Aparición del virus del Dengue en el continente Americano:
Desde hace más de 200 años se sabe de enfermedades como la del dengue en América. La primera epidemia documentada en laboratorios afectó al Caribe y a Venezuela en el período que transcurre entre los años 1963-1964. Posteriormente, al comienzo y a mediados de la década del los años 70 la epidemia se propagó a Colombia.
Para ese entonces, el dengue comenzaba a hacerse endémico en la zona caribeña. En 1977, aparecen más casos en Jamaica y por la intensificación de viajes turísticos de la zona, se propaga a las demás islas del Caribe causando brotes explosivos. Se observaron brotes similares en Sudamérica septentrional: Colombia, Venezuela, Guyana, Suriname y Guayana Francesa. En América Central: Belice, Honduras, El Salvador, Guatemala y México. Durante la segunda mitad de 1980, se documenta en el estado de Texas USA. En 1981 el brote de dengue hemorrágico que afectó a Cuba, fue el acontecimiento más importante. Es probable, sin embargo que en América, millones de personas fueran infectadas por el virus. En 1982 comienza una epidemia de dengue en el norte del Brasil, cuatro años más tarde, un brote de Río de Janeiro se propaga a otros estados brasileños. Bolivia en 1987, Paraguay y Ecuador en 1988 y Perú en 1990, sufrieron extensas epidemias. Los estudios sugirieron que varios millones de personas se habían visto afectadas. Durante esos mismos años se registró asimismo un aumento notable de la ocurrencia de dengue hemorrágico.
 Micrografía del virus del dengue | |||||||
| Clasificación de los virus | |||||||
|---|---|---|---|---|---|---|---|
| |||||||
| | |||||||
| |||||||
Agente causal del Dengue:
El Dengue se encuentra en el grupo de enfermedades infectocontagiosas virósicas, que para su transmisión necesitan de un medio biológico (llamado vector), en este caso un artrópodo, un mosquito de la especie Aedes Aegypti, que es una de las que circula con mayor frecuencia en el continente americano. El Dengue es una enfermedad causada por un virus ARN perteneciente al género de los Flavivirus y a la familia de los Togaviridae (anterior grupo B de los Arbovirus). Se reconocen 4 serotipos.
El virus del dengue persiste en la naturaleza mediante un ciclo de transmisión hombre – mosquito. Luego de una ingestión de sangre infectante, el mosquito puede transmitir el virus después de un período de 8 a 12 días de incubación extrínseca dependiendo de la temperatura ambiental.
Características del mosquito (vector) que transmite el Dengue: (Aedes Aegypti):
Para el reconocimiento del mosquito que trasmite el Dengue, es importante conocer su aspecto y sus costumbres: Es un insecto pequeño, de color oscuro con rayas blancas en el dorso y en las patas. Emite un resplandor plateado, según la incidencia de la luz sobre su cuerpo. Adopta una posición paralela a la superficie de reposo. Es de hábitos diurnos, se muestra activa a media mañana y poco antes de oscurecer. Sus hábitos son domésticos y su costumbre es seguir a las personas en sus desplazamientos. Elige habitar tanto en áreas interiores o exteriores de las casas o departamentos, especialmente en lugares frescos y oscuros. Su alimentación, como la de otros insectos de su especie, consiste en el néctar y jugos vegetales, pero además, la hembra hematófoba (pica a cualquier organismo vivo que tenga sangre caliente), ya que después del apareamiento necesita sangre para la maduración de sus huevos. Su ataque es silencioso, picando las partes bajas de las piernas del hombre, especialmente los tobillos. |
Foto del mosquito trasmisor del dengue |
El depósito de sus huevos lo hace en recipientes que contengan agua "limpia" (floreros, portamacetas, latas, botellas, tambores, cubiertas usadas con agua de lluvia) y así depositar sus huevos próximos a la superficie, los que adheridos a la parte interna de los recipientes artificiales o naturales, forman verdaderos criaderos. Los huevos eclosionan en 2 o 3 días convirtiéndose en larvas en condiciones favorables de temperatura y humedad. Los huevos constituyen la fase de resistencia del ciclo, dado que pueden mantener vivo el embrión hasta un año. Por lo general El Aedes aegypti vive unas pocas semanas, no superando el mes. Su capacidad de vuelo es de aproximadamente 100 metros, por lo que el mosquito que pica es el mismo que se ha “criado” dentro de la vivienda.
Síntomas y signos del Dengue:
Pueden existir tres manifestaciones diferentes de la enfermedad: fiebre de dengue, fiebre hemorrágica de dengue y el shock hemorrágico.
| |
La fiebre de dengue es una grave enfermedad de tipo gripal que afecta a los niños mayores y a los adultos, pero rara vez causa la muerte.En cambio, la fiebre hemorrágica de dengue (FHD) es otra forma más grave, en la que pueden sobrevenir hemorragias y a veces un estado de shock, que puede llevar a la muerte. En los niños es sumamente grave y el sólo el diagnóstico precoz, seguido del oportuno tratamiento puede prevenir la muerte. Los síntomas de la fiebre de dengue varían según la edad y el estado general de salud del paciente. Los lactantes y los niños pequeños pueden presentar un cuadro de fiebre y erupción parecida al sarampión, pero difícil de diferenciar de un estado gripal, una enfermedad eruptiva, el paludismo, la hepatitis infecciosa y otras enfermedades febriles. Los niños mayores y los adultos pueden tener síntomas análogos o un cuadro sintomático variable entre leve y gravísimo.
Características de la fiebre de dengue: Las manifestaciones clínicas dependen de la edad del paciente. Los lactantes y preescolares pueden sufrir una enfermedad febril indiferenciada con aparición de un brote de manchas rojizas en la piel. En los niños mayores y los adultos el cuadro puede variar desde una enfermedad febril leve acompañada de dolores musculares (especialmente dorsales) y ausencia de síntomas respiratorios, a la forma clásica de inicio abrupto. A los pocos días cede la fiebre y puede aparecer una erupción generalizada, en forma de manchas rojizas en el pecho, que luego se extiende a la cara, brazos y piernas. La enfermedad cursa con gran decaimiento que obliga al paciente a estar en reposo aún pasado el cuadro febril. Resumiendo, los síntomas más comunes son:
- Fiebre alta.
- Dolor de cabeza en la zona frontal.
- Dolor detrás de los ojos que se exacerba con los movimientos oculares.
- Dolores musculares y articulares ( "fiebre quebrantahuesos”)
- Inapetencia y dificultades en el sentido del gusto.
- Erupción de máculas o pápulas en tórax y miembros inferiores.
- Aparición de náuseas y vómitos.
Características de la fiebre hemorrágica de dengue:
Es más frecuente en niños entre 2-14 años y en adultos. Se la conoce con la sigla (FDH). Para que se considere caso de Fiebre Hemorrágica del Dengue la persona infectada debe reunir todos los siguientes criterios:
- Fiebre o antecedente de fiebre reciente
- Hemorragias evidenciadas por lo menos por: 1) pequeñas hemorragias debajo de la piel, equimosis ó púrpura, 2) hemorragia en las mucosas del aparato digestivo ó sitio de inyección. 3) Prueba del torniquete positiva.
- Disminución de plaquetas (menos de 50.000 por mm3)
- Hematocrito igual o superior al 20% del promedio para la edad y población que se considere. (extravasación de suero dentro del organismo: en las pleuras, en abdomen ó por disminución de proteínas)
El cuadro clínico es semejante a la forma clásica pero entre el 2º y 3º día de evolución, el cuadro se agrava, porque pueden aparecen náuseas y vómitos, diarrea, dolor abdominal y aumento del tamaño del hígado. Generalmente duran 3-4 días. La manifestación hemorrágica más común es la aparición de hematomas y hemorragias en los sitios de aplicación de inyecciones. Durante la fase febril inicial pueden observarse manchas rojas en piernas y brazos, axilas, cara y paladar, posteriormente pueden sumarse sangrado de nariz, encías, de estómago o de útero.
En los casos leves y moderados, todos los signos y síntomas desaparecen cuando cede la fiebre. Cuando cede la fiebre puede existir una abundante sudoración. Los pacientes suelen recuperarse espontáneamente o cuando se los somete a un tratamiento de hidratación.
El cuadro clínico puede resumirse, como se describe a continuación:
- Puede comenzar con síntomas parecidos a los de la fiebre de dengue.
- Epigastralgia aguda (dolor de estómago)
- Hemorragias nasales, bucales o gingivales y equimosis cutáneas.
- Shock hemorrágico
- Hematemesis (Vómitos sanguinolentos) o vómitos sin sangre.
- Piel y mucosas secas, sed intensa.
- Insomnio e inquietud. . )
- Taquicardia (aumento de la frecuencia cardíaca)
- Taquipnea (respiración acelerada
Características del Shock hemorrágico por Dengue:
En los casos graves, el estado del paciente se deteriora en forma súbita en el momento que baja la temperatura entre el 3-7º día, aparecen los signos de insuficiencia circulatoria:
- piel fría con lividez y congestionada
- a veces color azulado alrededor de la boca (cianosis perioral),
- taquicardia (pulso débil y acelerado).
El dolor abdominal agudo es una molestia frecuente poco antes de sobrevenir el shock, que tiene una duración corta (de12 a 24 hs). Si el cuadro no se corrige rápidamente puede dar lugar a una evolución más complicada con acidosis metabólica, hemorragia cerebral, convulsiones y coma. No obstante, hay que destacar que la mortalidad es baja en las formas clásicas (menor 1%), y puede variar entre 5-20% en las formas complicadas.
Causas del aumento de casos de Dengue
- Aumento en la densidad de las poblaciones urbanas.
- Aumento de la población de mosquitos en zonas urbanas (abastecimiento de agua deficiente, prácticas tradicionales de conservación de agua, falta de recolección de basura domiciliaria).
- El aumento de medios de transportes en zonas urbanas, facilita el desplazamiento de personas infectadas.
- Déficit en la información del Sistema de Salud a la población.
- Falta de infraestructura en el saneamiento de zonas de agua estancada.
¿Cómo se propaga el dengue?
La enfermedad se propaga por la picadura de un hembra de Aedes aegypti infectada, que ha adquirido el virus causal al ingerir la sangre de una persona con dengue. El mosquito infectado transmite entonces la enfermedad al picar a otras personas, que a su vez caen enfermas, con lo que la cadena se perpetúa. Como no hay manera de saber si un mosquito transporta o no el virus del dengue, la gente debe tratar de evitar toda clase de picaduras.
Medidas de protección de los mosquitos que transmiten del Dengue:
A. Medidas Individuales:
Como los mosquitos pican predominantemente en las mañanas y al atardecer, se debe procurar no permanecer al aire libre en estos horarios, sobre todo en periodos de epidemia, pero si se puede evitar, entonces se indica cumplir con las siguientes recomendaciones:
- Si se halla en áreas donde hay mosquitos se debe usar ropa de tela gruesa, de preferencia camisas de manga larga y pantalones largos.
- Procure que la ropa que utilice sea de colores claros.
- En la piel que no está cubierta por ropa, aplique una cantidad moderada de algún repelente contra insectos.
Existen diversas marcas comerciales de repelentes para insectos, los más recomendados son los que contienen (N, N-dietil-meta-toluamida o N, N-dietil-3-metilbenzamida). La mayoría de los repelentes contienen un químico llamado DEET (dietiltoloamide) en diferentes porcentajes. Por ser tóxico y penetrar al torrente sanguíneo, se recomienda que los repelentes no contengan más de un 35% del principio activo. La cantidad de concentración del insecticida no tiene nada que ver con su efectividad, pero sí con el tiempo en el que dura la acción del repelente, esto quiere decir que si la concentración del repelente es mayor, el tiempo que protege contra la picadura del mosquito es más largo. La elección del repelente en estos casos deberá ser de acuerdo al tiempo que se esté expuesto a la picadura del mosquito.
Control ambiental de la vivienda: Requiere eliminar o controlar los hábitat larvarios donde el mosquito pone sus huevos y se desarrollan los mosquitos inmaduros. Algunas de las medidas de control ambiental son:
1. Ordenar los recipientes que puedan acumular agua; colocarlos boca abajo, o colocarles una tapa.
2. Realizar perforaciones en la base de las macetas para el drenaje del agua.
3. Revisar todas las áreas, jardín o cualquier espacio abierto de la vivienda, evitando que por su forma, tanto plantas o troncos, se conviertan en recipientes de agua de lluvia.
4. Si hay floreros dentro o fuera de la casa, se debecambiar el agua cada tres días.
5. Se debe constatar si en los recipientes donde hay agua estancada existen larvas. Si se detectan, hay que eliminarlas, procediendo de la siguiente manera:
a. Lavar y cepillar fuertemente una vez a la semana los recipientes en donde se almacena agua: cubos, palanganas, tanques, etc.
b. Taparlos sin dejar pequeñas aberturas para evitar que los mosquitos entren a dejar sus huevos.
c. Se pueden criar peces en los depósitos donde el agua se acumula, para que se alimenten de las larvas.
6. Cortar o podar periódicamente el pasto del jardín.
7. Colocar el larvicida recomendado por la Secretaría de Salud en los recipientes donde se acumule agua.
8. Destruir los desechos que puedan servir de criaderos (triturar los cascarones de huevos, perforar latas vacías, enterrar llantas).
B. Medidas del grupo familiar:
- En áreas donde hay mosquitos se deben tener mosquiteros en todas las puertas y ventanas
- Revisar que los mosquiteros se encuentren en buenas condiciones para evitar la entrada de insectos a la vivienda. Aquí también se incluyen las medidas de eliminación de posibles criaderos en el hogar.
- Es importante revisar los interiores de la casa sin olvidar verificar el techo, garaje, patio y jardín ya que en todos estos lugares pueden existir recipientes.
- Permitir que el personal sanitario entren a verificar las viviendas para evaluar la existencia criaderos potenciales y atender las recomendaciones específicas de acuerdo a su vivienda.
- No arrojar basura en la calle, ya que en ésta se puede estancar el agua de lluvia y servir para que el mosquito ponga ahí sus huevos, favoreciendo la presencia de los mosquitos cerca de su hogar.
C. Medidas de forma comunitaria:
Uno de los primeros pasos en lograr la participación de la comunidad es cerciorarse de que sus miembros esten informados de los conceptos básicos sobre la enfermedad del dengue y las características del mosquito vector, como por ejemplo:
- Dónde pone el Aedes aegypti sus huevos.
- El vínculo entre las larvas y los mosquitos adultos.
- Información general sobre la transmisión del dengue, sus síntomas, cómo se diagnostica y su tratamiento.
De acuerdo a lo establecido por la Secretaría de Salud del Gobierno de la ciudad de Buenos Aires, el sistema de salud tiene en cuenta los siguientes criterios:
DIAGNÓSTICO DE CERTEZA DEL DENGUE: Son necesarios exámenes de laboratorio.
a) AISLAMIENTO Y TIPIFICACIÓN DEL VIRUS DEL DENGUE:
Cultivo: permite la detección del ARN viral en muestras de plasma ( o de tejidos en casos de evolución fatal ). Está especialmente indicada como diagnóstico rápido de dengue y tiene como ventaja adicional la capacidad de detectar el serotipo viral.
b) SEROLOGÍA: La prueba de fijación de complemento, para IgM (inmunoglobulinas M) indica sólo diagnóstico presuntivo. Los resultados positivos pueden persistir 60-90 días.
TRATAMIENTO
No administrar salicilatos como antitérmicos: pueden causar irritación gástrica y hemorragias por su acción antiagregante plaquetaria y acidosis. Utilizar preferentemente paracetamol; en niños la dosis de orientación es de 10 mg/kg. repartido en 4 tomas
La hidratación y el balance del medio interno se calcula de acuerdo a la edad y peso del paciente.
Tratamiento del shock según criterios de UTI (Unidad Terapia Intensiva).
Si se requiere internación, asegurar la ausencia de mosquitos en la sala del hospital.
VIGILANCIA EPIDEMIOLÓGICA
Sospechar la enfermedad cuando se asista a un paciente de cualquier edad con enfermedad febril aguda en áreas con Aedes aegypti, que ocurran especialmente durante el verano y principio del otoño. En estos casos investigar si existe posibilidad de viajes o visitas recibidas de áreas con dengue; averiguar si ocurren mas casos relacionados
CASO SOSPECHOSO
Enfermedad febril aguda con dos o más de las siguientes manifestaciones: cefalea frontal intensa, dolor retroocular, mialgias, artralgias, rash, con ausencia de síntomas respiratorios y manifestaciones hemorrágicas leves; o que provenga de áreas con dengue.
CASO PROBABLE
El caso sospechoso con una sola muestra de laboratorio positiva.
CASO CONFIRMADO
Todo caso con aislamiento y serología positiva para dengue certificado por laboratorio de referencia. En situación de epidemia, aquellos casos sospechosos relacionados con un caso confirmado por laboratorio.
Brotes epidémicos de los últimos años en Sudamérica:
Argentina fue declarada país libre del mosquito transmisor del Dengue en la década del 60, pero debido a que varios países no lograron la eliminación, se produjo paulatinamente la reinfestación. En los últimos 25 años, ocurrieron varios brotes de Dengue y Dengue Hemorrágico, en la zona de Centro América, el Caribe y en Sudamérica, entre ellos algunos países vecinos (Bolivia, Paraguay y Brasil). Varios serotipos de Dengue están actualmente circulando en las Américas, donde los casos aumentaron en forma explosiva desde 66.000 en 1980 hasta 539.993 en el año 2006.
 |
* hasta semana epidemiológica 7
Se ha detectado la presencia del vector en varias provincias argentinas, entre ellas: Salta, Tucumán, Córdoba, Formosa, Misiones, Corrientes, Santa Fe, Capital Federal y Gran Buenos Aires. Desde 1998 se han confirmado casos de Dengue en el norte de Argentina (provincias de Formosa y Misiones); y se asistieron en la Ciudad de Buenos Aires y en otras provincias, casos importados especialmente de Paraguay, Bolivia y Brasil. A continuación se observa la estadística sobre casos de Dengue fehacientemente notificados, asistidos en la ciudad de Buenos Aires, del año 1999 hasta el 2007, publicada por el Ministerio de Salud del gobierno de la ciudad de Buenos Aires.
INFORMACIÓN PARA EL VIAJERO SOBRE EL DENGUE
Cómo prevenir el dengue en los viajeros
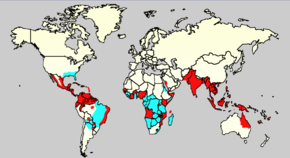
La fiebre del dengue es una enfermedad causada por un virus que es transmitido a través de la picada de mosquitos infectados. Los viajeros pueden infectarse con el dengue durante visitas a países tropicales y subtropicales. La enfermedad ocurre en la mayor parte de los países tropicales en Asia, las Islas del Pacífico, las islas del Caribe, México, Sur y Centro América y África. El riesgo de contagiarse con el dengue es generalmente más alto en áreas urbanas, y más bajo en áreas rurales y en alturas sobre los 1500 metros (4500 pies).

| Dengue Clasificación y recursos externos | |
|---|---|
| CIE-10 | A90. |
| CIE-9 | 061 |
| DiseasesDB | 3564 |
| MedlinePlus | 001374 |
| eMedicine | med/528 |
| MeSH | C02.782.417.214 |
| | |
| Sinónimos | {{{sinónimos}}} |
El dengue y el dengue hemorrágico (DH) son enfermedades febriles agudas, transmisibles en los trópicos, en África, norte de Australia y en Sudamérica, aunque en estos últimos tiempos se está dando en Europa y en Norteamérica.
El dengue es causado por cuatro virus (DEN-1, DEN-2, DEN-3 ó DEN-4) estrechamente relacionados con los serotipos del género Flavivirus, de la familia Flaviviridae.[1]
Otros nombres
El dengue es conocido como
- «enfermedad rompe-huesos»
- «fiebre quebrantahuesos»
- «fiebre rompe-huesos»
- «la quebradora» (en Nicaragua y otros países centroamericanos).
- «la fiebre quebrantadora» (en México y otro país como Guatemala).
Posee una extensión geográfica similar a la de la malaria, pero a diferencia de ésta, el dengue se encuentra a menudo en zonas urbanas de los países tropicales, incluyendo Singapur, Taiwán, Indonesia, India, Brasil, Venezuela, México, Paraguay, Bolivia, Argentina y Republica Dominicana, principalmente. Cada serotipo es bastante diferente, por lo que no existe protección y las epidemias causadas por múltiples serotipos pueden ocurrir. El dengue se transmite a los humanos por el mosquito Aedes aegypti, el cual es el principal vector de la enfermedad en el hemisferio occidental, aunque también es transmitido por el Aedes albopictus. No es posible el contagio directo de una persona a otra.[2]
Síntomas
Se caracteriza por fiebre y dolor intenso en las articulaciones y músculos, inflamación de los ganglios linfáticos y erupción ocasional de la piel.
Esta enfermedad infecciosa se manifiesta por
- un inicio repentino de fiebre —que puede durar de 3 a 5 días, aunque rara vez persiste por más de una semana—,
- dolores de cabeza (migraña),
- dolores musculares (mialgia)
- dolores en las articulaciones (artralgia), por eso se le ha llamado «fiebre rompehuesos» y
erupciones en la piel, de color rojo brillante, llamada petequia, que suele aparecer en las extremidades inferiores y el tórax de los pacientes, desde donde se extiende para abarcar la mayor parte del cuerpo.
- gastritis con una combinación de dolor abdominal.
- estreñimiento
- complicaciones renales
- complicaciones hepáticas
- edema de bazo,
- náuseas
- náuseas con sensación de sabor amargo
- percepción distorsionada del sabor de los alimentos,
- vómitos
- diarrea
- sangrado de nariz.
- sangrado de encías.
Algunos casos desarrollan síntomas mucho más leves que pueden, cuando no se presente la erupción, ser diagnosticados como gripe u otras infecciones virales. Así, los turistas de las zonas tropicales pueden transmitir el dengue en sus países de origen, al no haber sido correctamente diagnosticados en el apogeo de su enfermedad. Los pacientes con dengue pueden transmitir la infección sólo a través de mosquitos o productos derivados de la sangre y sólo mientras se encuentren todavía febriles.
Diagnóstico
Existen dos tipos de dengue, el clásico y el hemorrágico. Después de un periodo de incubación de 2 a 8 días, en el que puede parecer un cuadro de gripe sin fiebre, la forma clásica se expresa con los síntomas anteriormente mencionados. En lactantes y escolares estos síntomas son benignos y pueden pasar inadvertidos. La fiebre dura de 3 a 5 días. Clínicamente, la recuperación suele acompañarse de fatiga, linfadenopatía y leucopenia con linfocitosis relativa. El recuento de plaquetas bajará hasta que la temperatura del paciente sea normal. En algunos casos, se observan trombocitopenia (menos de 100.000 plaquetas por mm3) e incremento de las aminotransferasas.
Los casos de dengue hemorrágico muestran mayor fiebre acompañada de fenómenos hemorrágicos, trombocitopenia y hemoconcentración. En una pequeña proporción de casos se experimenta el SSD (síndrome de shock por dengue) el cual, sin atención médica, puede causar la muerte en cuestion de 4 a 8 horas. La definición de la OMS de la fiebre hemorrágica de dengue ha estado en uso desde 1975. Los cuatro criterios necesarios para diagnosticar la enfermedad son:[3]
- Fiebre
- Tendencia hemorrágica (prueba de torniquete positiva, hematomas espontáneos, sangrado de las mucosas, encías, el lugar de la inyección, etc; vómitos con sangre o diarrea sanguinolenta) y trombocitopenia (menos de 100.000 plaquetas por mm3 o realizando la estimación con menos de 3 plaquetas por campo de alta resolución en la observación microscópica).
- Prueba de fugas de plasma (hematocrito más de un 20% superior a lo previsto o caída de hematocrito del 20% o más del valor inicial, después de la infusión de líquidos por vía intravenosa, como consecuencia de derrame pleural, ascitis e hipoproteinemia).
- Síndrome de shock por dengue (SSD), que se define como el dengue hemorrágico, más:
- Débil pulso acelerado,
- Reducción de la presión del pulso (menos de 20 mm de Hg) o,
- Frío, piel húmeda y agitación.
Como estudios complementarios, la serología y la reacción en cadena de la polimerasa RCP suelen ser usados para confirmar el diagnóstico del dengue.
Tratamiento
No hay un medicamento específico para tratar la infección del dengue. La base del tratamiento para esta enfermedad es la terapia de apoyo. El aumento de la ingesta de líquidos orales se recomienda para prevenir la deshidratación. Para aliviar el dolor y la fiebre es muy importante evitar la aspirina y los fármacos antiinflamatorios no esteroides, ya que estos medicamentos pueden agravar la hemorragia asociada con algunas de estas infecciones, por sus efectos anticoagulantes,[4] en su lugar los pacientes deben tomar paracetamol (acetaminofén), aunque éste es sólo un paliativo.
Existen evidencias de que los pacientes con síntomas febriles que presuman el dengue no deben ser expuestos a cambios de temperatura por contacto (agua u otros), porque se determinó que el efecto exacerba los signos de la enfermedad, poniendo en duda la aplicación de medios físicos en estos casos.
La suplementación con líquidos intravenosos puede llegar a ser necesaria para prevenir la deshidratación y la importante concentración de la sangre si el paciente es incapaz de mantener la ingesta oral. Una transfusión de plaquetas está indicada en casos raros, si el nivel de plaquetas disminuye significativamente (por debajo de 20.000) o si hay hemorragia significativa.
La presencia de melena puede indicar hemorragia digestiva interna, que requiere de plaquetas y/o de la transfusión de glóbulos rojos. Nuevas pruebas sugieren que el ácido micofenólico y la ribavirina inhiben la replicación del virus.[5]
Epidemiología
Las primeras epidemias se produjeron casi simultáneamente en Asia, África y América del Norte en 1780. La enfermedad fue identificada y nombrada como tal en 1779. Una pandemia mundial comenzó en el sudeste de Asia en los años 1950 y 1975 por dengue hemorrágico —que se ha convertido en una de las principales causas de muerte entre los niños de diversos países de esa región—. El dengue como epidemia se ha vuelto más común desde la década de 1980. A principios de los años 2000, el dengue se ha vuelto la segunda enfermedad más común de las transmitidas por mosquitos y que afectan a los seres humanos —después de la malaria—. Existen alrededor de 40 millones de casos de dengue y varios cientos de miles de casos de dengue hemorrágico cada año. Hubo un grave brote en Río de Janeiro, en febrero de 2002, que afectó a alrededor de un millón de personas y mató a 16.
Importantes brotes de dengue tienden a ocurrir cada 5 ó 6 años. La ciclicidad en el número de casos de dengue, se piensa que, es el resultado de los ciclos estacionales que interactúan con una corta duración de la inmunidad cruzada para las cuatro cepas en las personas que han tenido el dengue. Cuando la inmunidad cruzada desaparece, entonces la población es más susceptible a la transmisión, sobre todo cuando la próxima temporada de transmisión se produce. Así, en el mayor plazo posible de tiempo, se tienden a mantener un gran número de personas susceptibles entre la misma población a pesar de los anteriores brotes, puesto que hay cuatro diferentes cepas del virus del dengue y porque nuevos individuos son susceptibles de entrar en la población, ya sea a través de la inmigración ó el parto.
Hay pruebas importantes, originalmente sugeridas por S.B. Halstead en la década de 1970, en las que el dengue hemorrágico es más probable que ocurra en pacientes que presentan infecciones secundarias por serotipos diferentes a la infección primaria. Un modelo para explicar este proceso —que se conoce como anticuerpo dependiente de la mejora (ADM)— permite el aumento de la captación y reproducción virión durante una infección secundaria con una cepa diferente. A través de un fenómeno inmunológico, conocido como el pecado original antigénico, el sistema inmunológico no es capaz de responder adecuadamente a la fuerte infección, y la infección secundaria se convierte en mucho más grave.[6] Este proceso también se conoce como superinfección.[7]
En Singapur, cada año hay entre 4000 y 5000 casos notificados de dengue o fiebre hemorrágica de dengue. Se cree que los casos notificados son una representación insuficiente de todos los casos de dengue que ya existen, puesto que se ignoran los casos subclínicos y los casos en que el paciente no se presenta para recibir tratamiento médico. Con un tratamiento médico adecuado, la tasa de mortalidad por dengue, por consiguiente, puede reducirse a menos de 1 en 1000.
En Perú también se encuentra presente el dengue, en las zonas de Piura, Talara y Jaén, y en Amazonas en Bagua y Utcubamba.
Epidemia de dengue de 2008
El 20 de marzo de 2008, el secretario de salud del estado de Río de Janeiro, Sérgio Côrtes, anunció que 23.555 casos de dengue, incluyendo 30 muertes, se han registrado en el estado en menos de tres meses. Côrtes dijo, «Estoy tratando esto como una epidemia debido a que el número de casos es muy elevado». El ministro federal de salud del estado, José Gomes Temporão, también anunció que estaba formando una brigada para responder a la situación. Cesar Maia, alcalde de la ciudad de Río de Janeiro, negó que exista un grave motivo de preocupación, diciendo que la incidencia de casos fue, de hecho, la disminución de su punto máximo a principios de febrero.[8] El 3 de abril de 2008, el número de casos notificados aumentó a 55.000[9]
Epidemia de dengue de 2009
| Este artículo o sección se refiere o está relacionado con un evento de salud pública reciente. Esta información es susceptible a cambios. Por favor, no agregues información especulativa y recuerda colocar referencias a fuentes publicadas para dar más detalles. |
Santa Cruz de la Sierra (Bolivia), vive una epidemia de dengue desde principios de 2009, con casos esporádicos en el resto del país. Esta epidemia ha afectado a la fecha (31 de enero de 2009) a más de 50.000 personas y producido la muerte a 5, por casos de dengue hemorrágico. Hasta el 19 de febrero de 2009 se han reportado 15.816 casos de dengue en Bolivia, distribuidos en las ciudades de Santa Cruz, Trinidad, Riberalta, Tarija y Guayaramerín; con 64 casos de dengue hemorrágico y 6 personas fallecidas (incluido un niño proveniente de la zona de Los Yungas, en La Paz).
En Salvador Mazza, Salta, Argentina, localidad fronteriza que limita con Bolivia, en febrero de 2009 se presentaron numerosos casos de dengue, detectados en niños y adultos. A esta fecha (abril de 2009) se conoce un caso de muerte de un menor por el dengue hemorrágico.
En Charata, Chaco, Argentina, desde febrero de 2009, al igual que casi todo la provincia, comienza una epidemia que al 31 de marzo tiene 2 muertes, y una cantidad aproximada de 2500 casos oficialmente declarados en la región. Alarmantemente los números siguieron creciendo. Al 10 de abril de 2009 la cantidad de infectados ascendía a 14.500.
Un trabajo en 2009 del ingeniero agrónomo Alberto Lapolla[10] vincula la epidemia de dengue con la sojización. En su estudio se señala la equivalencia del mapa de la invasión de mosquitos portadores del mal del dengue con el de Bolivia, Paraguay, Argentina, Brasil y Uruguay, donde el poroto de soja transgénico de Monsanto se fumiga con el herbicida glifosato, y con 2-4-D, Atrazina, Endosulfán, Paraquat, Diquat y Clorpirifós. Todos estos venenos matan peces y anfibios, sapos, ranas, etc., los predadores naturales de los mosquitos, de los que se alimentan tanto en su estado larval como de adultos. Esto se comprueba en la casi desaparición de la población de anfibios en la pradera pampeana y en sus cursos de agua principales, ríos, arroyos, lagunas, así como el elevado número de peces que aparecen muertos o con deformaciones físicas y afectados en su capacidad reproductiva. A esto debe sumarse la deforestación en las áreas boscosas y de monte del Noreste y el Noroeste argentino, que destruyó su equilibrio ambiental, liquidando el refugio y hábitat natural de otros predadores de los mosquitos, lo cual permite el aumento descontrolado de su población.
Diagnóstico diferencial
El diagnóstico diferencial incluye todas las enfermedades epidemiológicamente importantes incluidas bajo los rubros de fiebres víricas transmitidas por artrópodos, sarampión, rubéola y otras enfermedades febriles sistémicas. Como técnicas auxiliares en el diagnóstico pueden utilizarse las pruebas de inhibición de la hemaglutinación, fijación del complemento, ELISA, captación de anticuerpos IgG e IgM, así como las de neutralización. El virus se aísla de la sangre por inoculación de mosquitos o por técnicas de cultivo celular de mosquitos o vertebrados y después se identifican con anticuerpos monoclonales con especificidad de tipo.
Medidas preventivas
Típicamente, las medidas preventivas deben abarcar estas áreas:
- Realización de encuestas epidemiológicas y de control larvario. Encuestas en la localidad para precisar la densidad de la población de mosquitos vectores, identificar sus criaderos (respecto a Aedes aegypti por lo común comprende recipientes naturales o artificiales en los que se deposita por largo tiempo en agua limpia, cerca o dentro de las viviendas, por ejemplo, neumáticos viejos y otros objetos). Los neumáticos en deshuso con agua, los tanques, floreros de cementerio, macetas, son algunos de los hábitats más comunes de los mosquitos del dengue.
- Promoción de conductas preventivas por parte de la población .
-Educación sobre el dengue y su prevención. Riesgo, susceptibilidad y severidad del dengue, incluido el hemorrágico. Descripción del vector, horarios de actividad, radio de acción, etc. Descripción de las medidas preventivas.
- Eliminación de criaderos de larvas. Limpiar patios y techos de cualquier potencial criadero de larvas. Para los tanques se recomienda agregar pequeñas cantidades de cloro sobre el nivel del agua. Para los neumáticos simplemente vacíelos. Puede colocarle arena para evitar la acumulación de líquido. Otra solución es poner peces guppy (Poecilia reticulata) en el agua, que se comerán las larvas.
-Utilización de barreras físicas (vb gr mosquiteros en ventanas, telas al dormir)
-Utilización de repelentes de insectos. Especificar cuáles y cómo deben usarse.
- Eliminación de criaderos de larvas por el mismo sector público. Debido a la falta de éxito en la adopción de estas conductas, usualmente el sector público termina realizándolas.
- Comunicación de riesgos a través de medios masivos. Es imprescindible aumentar el riesgo percibido, la susceptibilidad percibida y el valor percibido de las medidas precautorias por parte de la población para que esta las adopte.
Controles
- Notificación a la autoridad local de salud. Notificación obligatoria de las epidemias, pero no de los casos individuales, clase 4.
- Aislamiento. Precauciones pertinentes para la sangre. Evitar el acceso de los mosquitos de actividad diurna a los pacientes hasta que ceda la fiebre colocando una tela metálica o un mosquitero en las ventanas y puertas de la alcoba del enfermo, un pabellón de gasa alrededor de la cama del enfermo o rociando los alojamientos con algún insecticida que sea activo contra las formas adultas o que tenga acción residual, o colocando un mosquitero alrededor de la cama, de preferencia impregnando con insecticida.
- Desinfección concurrente. Ninguna.
- Cuarentena. Ninguna.
- Inmunización de contactos. Ninguna. Si el dengue surge cerca de posibles focos selváticos de fiebre amarilla, habrá que inmunizar a la población contra ésta última, porque el vector urbano de las dos enfermedades es el mismo.
- Investigación de los contactos y de la fuente de infección
- Identificación del sitio de residencia del paciente durante la quincena anterior al comienzo de la enfermedad, y búsqueda de casos no notificados o no diagnosticados.
Medidas en caso de epidemia
Búsqueda y destrucción de especies de mosquitos en las viviendas y eliminación de los criaderos, aplicación de larvicida en todos los posibles sitios de proliferación de St. aegypti.
Utilizar repelente de insectos (para que no ocurra el contagio). Además existen varios elementos de destrucción de larvas que producen el dengue como insecticidas o pesticidas.
Repercusiones en caso de desastre
Las epidemias pueden ser extensas, en especial como consecuencia de huracanes, tormentas tropicales o inundaciones.
Cuando estalla un brote epidémico de dengue en una colectividad o un municipio, es necesario recurrir a medidas de lucha antivectorial, en particular con el empleo de insecticidas por nebulización o por rociado de volúmenes mínimos del producto. De este modo se reduce el número de mosquitos adultos del dengue frenando la propagación de la epidemia. Durante la aspersión, los miembros de la comunidad deben cooperar dejando abierta las puertas y ventanas a fin de que el insecticida entre en las casas y maten a los mosquitos que se posan en su interior.
Imprescindible la eliminación de basura y chatarra y otras acumulaciones de agua estancada.
Medidas internacionales
Cumplimiento de los acuerdos internacionales destinados a evitar la propagación de Aedes aegypti por barcos, aviones o medios de transporte terrestre desde las zonas donde existe infestaciones
Modos de transmisión
Se transmite mediante la picadura del mosquito hembra Aedes aegypti o transfusión de sangre infectada. También es un vector el Aedes Albopictus, de actividad plena durante el día.
Características del mosquito
El Aedes aegypti es una especie diurna, con mayor actividad a media mañana y poco antes de oscurecer. Vive y deposita sus huevos en los alrededores e interior de las casas, en recipientes utilizados para el almacenamiento de agua para las necesidades domésticas y en jarrones, tarros, neumáticos viejos y otros objetos que hagan las veces de envase de agua. Su capacidad de vuelo es de aproximadamente 100 m ; aunque la hembra si no encuentra un lugar adecuado de oviposición alcanza un vuelo de hasta 3 km, por lo que el mosquito que pica es el mismo que uno ha «criado». Transmite el virus del dengue y de la fiebre amarilla. En Chile sólo existe la especie en Isla de Pascua.
¿Quiénes pueden enfermar de dengue?
Toda persona que es picada por un mosquito infectado puede desarrollar la enfermedad, que posiblemente es peor en los niños que en los adultos. La infección genera inmunidad de larga duración contra el serotipo específico del virus. No protege contra otros serotipos y posteriormente puede exacerbar el dengue hemorrágico.
Etimología
Su origen no está claro, una teoría dice que deriva de la frase Swahili : "Ka-dinga pepo", describiendo esa enfermedad como causada por un espíritu.[11] Aunque quizás la palabra Swahili "dinga" posiblemente provenga del castellano "dengue" para fastidioso o cuidadoso, describiendo el sufrimiento de un paciente con el típico dolor de huesos del dengue.[12] [13]
Historia
El primer registro potencial de un caso de dengue viene de una enciclopedia médica china de la Dinastía Jin de 265 a 420. Esa referencia asocia “agua venenosa” con el vuelo de insectos.[13] El primer reporte de caso definitivo data de 1789 y es atribuído a Benjamin Rush, quien acuña el término "fiebre rompehuesos" por los síntomas de mialgias y artralgias.[14] La etiología viral y su transmisión por mosquitos fue descifrada solo en el s. XX. Y los movimientos poblacionales durante la segunda guerra mundial expandieron la enfermedad globalmente, a nivel de pandemia[15]




























No hay comentarios:
Publicar un comentario